İnfertilite, kadın veya erkek üreme sisteminde çocuk sahibi olmayı engelleyen yapısal, hormonal, fonksiyonel veya genetik bir bozukluğun sonucunda ortaya çıkan durumdur. Çiftlerin tıbbi öyküsü, yaşı ve fizik muayene bulguları erken değerlendirme ve tıbbi tedavi gerektirmediği sürece infertilite değerlendirilmesi için 12 ay beklenmelidir. Sağlıklı bir çiftin bir yıl içinde gebe kalma şansı %85 civarındadır. Çift bir yıl içinde gebelik elde edemezse her geçen ay gebe kalma şansları azalır, kadın yaşı ilerledikçe bu şans daha da azalır.
İnfertil çiftlerin üçte birinde kadına ait faktörler üçte birinde erkeğe ait faktörler üçte birinde ise hem kadına ait hem erkeğe ait faktörler bir arada bulunur veya neden açıklanamaz.
İzah edilemeyen infertilite nedir?
İnfertil çiftlerin yaklaşık %10-15’inde yapılan testler ve değerlendirmeler sonrası infertiliteye neden olabilecek bir neden bulunamamaktadır. Bu duruma açıklanamayan infertilite denir. Açıklanamayan infertilitesi olan çiftlerin problemi daha çok yumurta kalitesi, vücut içinde döllenme olmaması, genetik problemler veya tanı ve tedavisi zor olan sperm fonksiyon bozuklukları ile ilgili durumlardır. Bu olgularda tıbbi tedavi veya inseminasyon (aşılamanın) tedavisinin başarısı sınırlıdır. Tedavilere rağmen 3-6 ay içinde gebelik olmazsa çift IVF tedavisine yönlendirilmelidir.
Fertilite (doğurganlık) nedir? İnfertilite ne zaman meydana gelir?
Gebeliğin oluşması birçok faktörün bir arada olmasını gerektiren karmaşık bir süreçtir. Gebelik oluşması için sağlıklı bir yumurta ve sağlıklı bir sperm olması, spermin yumurtaya ulaşabilmesi için sağlıklı tüplerin varlığı, spermin yumurtayı dölleyebilme özelliğinin olması, embriyo (döllenmiş yumurtanın) gelişiminin iyi olması, gelişen embriyonun rahim duvarına tutunması için sağlıklı bir rahim ve normal hormon düzeyleri gerekmektedir.
Bu faktörlerden birinde veya birden fazlasında bozulma varsa gebelik oluşmamakta ve infertilite sorunu ortaya çıkmaktadır.
Normal üreme sistemine sahip 29-33 yaşları arasındaki bir çiftin herhangi bir ayda gebelik elde etme şansı %20-25 civarındadır. Çiftlerin %60’ı 6 ay içinde, %85’i bir yıl içinde herhangi bir tıbbi yardım almadan gebe kalabilmektedir.
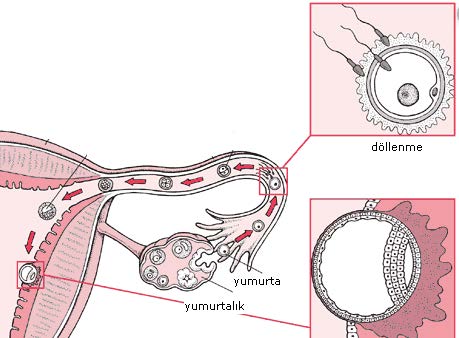
Yumurtalıklardan bir yumurtanın çatladıktan sonra tüpün içerisine alınması ve döllenme sonrası oluşan embriyonun tüplerden rahime ilerleyip, rahim iç duvarına tutunması şematik olarak gösterilmiştir.
İnfertilite tanısı alan veya infertilite açısından aşagıdaki durumlar açısından risk grubunda olan tüm çiftler bir infertilite merkezine başvurmalıdır.
• Kadın yaşı 35 yaşın altında ise ve 12 ay düzenli cinsel ilişkiye rağmen gebelik elde edilememiş ise,
• Kadın yaşı 35 yaşın üstünde ve 6 ay düzenli cinsel ilişkiye rağmen gebelik elde edilememiş ise,
• Kadın yaşı 40 yaşın üstünde ise beklemeden başvuru yapılması,
• Kadında veya erkekte infertiliteye neden olabilecek bilinen bir problemin varlığında infertilite açısından değerlendirilme yapılmalıdır.
Detaylı bilgi için aşağıdaki sayfaları ziyaret edebilirsiniz
Kadının değerlendirilmesi için tıklayınız.
Erkeğin değerlendirilmesi için tıklayınız.
İnfertilite sorununun çiftin birlikte sorunu olduğunun bilinmesi ve her adımda birlikte hareket edilmesi gerekmektedir. Böylece araştırma için gereksiz vakit kayıplarının önüne geçilebileceği gibi psikolojik olarak çiftin birbirlerine destek olmaları ve tedavinin ağırlığının paylaşılması başarıya ulaşma şansını da arttıracaktır.
İnfertilite ve tedavileri konusunda uzman olan merkezimize, hafta içi her gün 08.30 – 18.30 saatleri arasında (0212) 314 66 66 / 3131 – 3132 - 3149 veya 444 7 888 / 8777 numaralı telefonlardan ulaşabilir, konuyla ilgili dokümanlara erişebilir ve randevu alabilirsiniz.
Kadın yaşı ilerledikçe doğurganlık oranı azalır. Yaşın ilerlemesi ile yumurta sayısı ve kalitesi azalır. İleri yaşlarda yumurtalarda oluşan kromozomal bozuklukların infertiliteye neden olduğunu belirten çok sayıda kanıta dayalı çalışma mevcuttur. İleri yaşlarda yumurtalıkları uyarmak için verilen tedaviler sonrasında çoğunlukla kromozomal olarak normal olmayan yumurtalar oluşmakta ve buna bağlı olarak düşük oranlarında ve canlı doğumlarda kromozomal anomali oranlarında artış görülmektedir. 30 yaşında kromozomal anomalili bebek dünyaya getirme oranı 1/500 iken, 30 yaşında 1/270, 35 yaşında 1/80, 40 yaşında 1/60, 45 yaşında 1/20 seviyelerine kadar yükselmektedir.
İleri yaşın yumurta kalitesi ve sayısı üzerine olumsuz etkisi yanında, rahimin doğurganlık kapasitesini azalttığına dair de bazı kanıtlar vardır. Yapılan çalışmalarda, ileri yaşlarda embriyolar kromozomal olarak normal olsa bile spontan düşüklerde artış olduğu, yapılan tanısal histeroskopilerde ileri yaşlarda rahim içi polip, myom gibi embriyonun tutunmasını engelleyen patolojilerin daha sık görüldüğü, normal yapıdaki uteruslara yapılan biyopsi sonuçların da yaşın ilerlemesiyle dolaşım bozukluklarına bağlı patolojilerin arttığı ve bu değişiklerin doğurganlığı olumsuz yönde etkilediği ve gebelikte erken doğum ve plasentanın erken ayrılması gibi problemlere yol açtığı tespit edilmiştir.
•İnfertiliteye neden olabilecek faktörleri ortaya koyabilmek için detaylı tıbbi öykü alınır.
•Jinekolojik muayene ve detaylı fizik muayene yapılır.
•Yumurtalık rezervine ve fonksiyonlarına yönelik testler istenir.
•Üreme organlarının net değerlendirilmesi için transvaginal ultrasonografi yapılır, gerekli görülürse histerosalpingografi veya daha ileri görüntüleme yöntemleri de istenebilir.
•Erkekten de infertiliteye neden olabilecek potansiyel nedenlere yönelik tıbbi öykü alınarak semen analizi istenir. Semen analizi sonuçlarına veya tıbbi öyküye göre gerekirse androloji uzmanına yönlendirilir.
Tıbbi öyküde aşağıdaki konular hakkında detaylı sorgulama yapılır:
•Adet döngüsü ile ilgili detaylı bilgi alınır. Adet süresi, sıklığı ve adetlerin ağrılı olup olmadığı,
•Eğer varsa daha önce kullandığı doğum kontrol yöntemleri ve süresi,
•Cinsel fonksiyon bozukluğu olup olmadığı,
•Özellikle üreme organlarını ve karın içi organlarını ilgilendiren geçirilmiş operasyonlar ile ilgili detaylı öykü
•Jinekolojik hastalıklar, özellikle cinsel yolla bulaşan hastalık öyküsü,
•Üreme fonksiyonları için önemli olan meme, tiroid gibi endokrinolojik organlara ait detaylı sorgulama
•Ailede genetik geçişli hastalık olup olmadığı, erken menopoz öyküsü, doğumsal anomali öyküsü, ailevi infertilite öyküsü,
•Doğurganlığı etkileyecek sigara, alkol, keyif verici madde kullanım gibi zararlı alışkanlıklar açısından detaylı bilgi alınır.
Detaylı bir fizik muayene yapılır:
•Ağırlık ve boy ölçülerek vücut kitle indeksi hesaplanır (kg/m2),
•Pelvik organlar ve karın içi organlarda kitle olup olmadığı kontrol edilir,
•Rahimin boyutu, pozisyonu ve muayenede hassasiyet olup olmadığı kontrol edilir.
Kadından istenecek testler:
• Hormonal değerlendirme (AMH, TSH, Free T4, Prolaktin, adetin 2 veya 3. günü FSH ve Estradiol)
• Genel rutin tarama testleri (Tam kan sayımı, Kan grubu)
• Viral enfeksiyonlar yönünden değerlendirme (HbsAg, Anti-Hbs Anti-HCV, Anti HIV)
• Jinekolojik muayene esnasında enfeksiyon bulguları varsa servikal kültür
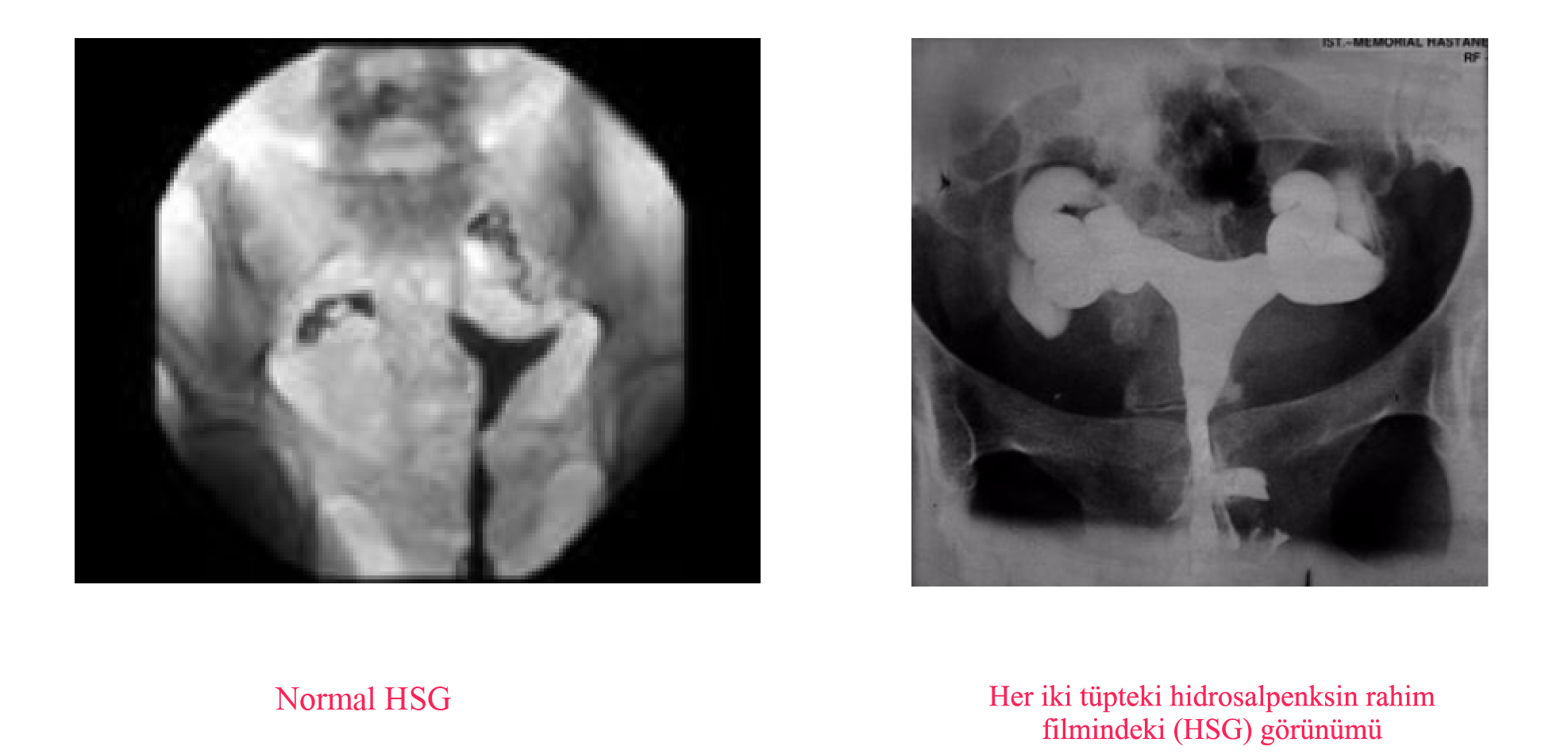
• Histerosalpingografi (HSG)
• Erken yaşlarda over rezervinin azalması, tekrarlayan gebelik kaybı öyküsü, tekrarlayan implantasyon başarısızlığı öyküsü olanlarda gerekli görülürse kromozom analizi testi.
Erkekten istenen testler :
• Detaylı sperm analizi
• Viral enfeksiyonlar açısından değerlendirme (HBs Ag, Anti-HCV, Anti HIV)
• Şiddetli erkek infertilitesi olanlarda kromozom analizi
• Azoospermi vakalarında Y kromozom mikrodelesyon testi
Anti Müllerien Hormon (AMH): Yumurtalıklarda bulunan 2-6 mm arasındaki folliküllerden salgılanan bir hormondur. Testadet döngüsünün herhangi bir gününde alınan kandan bakılarak yapılır. 1.1 ng/ml altındaki AMH değeri yumurtalık rezervinin azaldığını göstermektedir.
Antral follikül sayısı: Adetin erken dönemlerinde yapılan transvajinal ultrasonografi ile yumurtalıklarda bulunan 2 ile 10 mm arasındaki folliküllerin sayısıdır. Her iki yumurtalıkta bulunan toplam antral follikül sayısının 5-7 arasında veya daha azalmış olması azalmış over rezervini gösterir.
FSH (Follikül stimüle edici hormon): Adet döngüsünün 2. veya 3. gününde ölçülen FSH düzeyi yumurtalık rezervinin bir ölçüsü olarak yaygın olarak kullanılmaktadır. Yüksek değerler (> 12 IU / L) yumurtalık rezervinin azaldığını gösterir. Bununla birlikte, testlerden herhangi biriyle elde edilen azalmış rezerv sonuçları, gebe kalma şansının ileri düzeyde azaldığı anlamına gelmez.
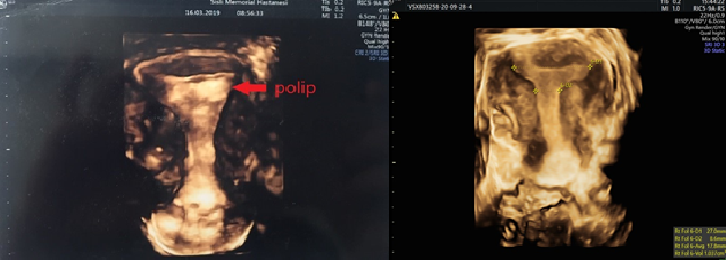
USG Günümüzde artan teknoloji ile birlikte rahim içi ve rahim duvarını değerlendirmede en sık kullanılan cihazlar ultrasonografi cihazları olup 3 boyutlu ultrasonografi de kullanıldığında doğuştan olan uterin malformasyonlara, polip myom gibi rahim içi patolojilere ve uterin sineşilere (rahim içi yapışıklık) rahatça tanı konulmaktadır.
HSG (Histerosalpingografi, rahim filmi), çiftin yapılan değerlendirilmesi sonucu, kadının tüplerinde veya rahim iç boşluğunda bir problem düşünüldüğünde istenen ve rahim içine verilen bir sıvının tüplerden geçişi sırasında çekilen bir tür röntgen filmidir. Rahim filminde verilen sıvı, yağlı veya su bazlı olabilmektedir. Rahim filmi ile tüplerin geçirgenliğinde, yapısında problem olup olmadığı anlaşılabildiği gibi rahim iç duvarından kaynaklanan problemler de tespit edilebilmektedir. Genellikle adet bittikten sonraki ilk 3–4 gün film çekimi için en uygun günlerdir.
SIS (salin infüzyon sonografi), rahim içine sıvı verilerek ultrason eşliğinde rahim iç duvarının daha iyi görüntülenmesini sağlayan bir tekniktir. Daha önce yapılan muayene sırasında ultrasonografik olarak endometriyumla ilgili şüpheli bir görünüm, polip ya da myom görüntüsü saptanmışsa SİS uygulanabilir. İnce bir kateter yardımıyla verilen sıvının etkisi ile rahim iç duvarı kaynaklı myom, polip ve yapışıklıklar hakkında bilgi edinilebilmektedir. Bu işlem anestezi gerektirmemekte ve ciddi bir ağrı oluşturmamaktadır. Genellikle adet bittikten sonraki bir hafta içinde yapılması önerilmektedir.
Histeroskopi (H/S) rahim içinin optik bir cihaz yardımıyla gözle görülerek incelenmesini sağlayan bir işlemdir. Rahim içinde bir problem olduğu düşünülüyorsa hem tanı hem tedavi amaçlı histeroskopi yapılması önerilir. Özellikle rahim içi yapışıklıklarının, rahim içi perdesi(septum),poliplerin veya rahim içi kaynaklı myomların teşhis ve de aynı anda tedavisinde uygulanmaktadır. Anestezi eşliğinde yapılması önerilir. Genellikle işlemden 2-4 saat sonra hasta klinikten ayrılıp evine dönebilmektedir. Bu işlem için en uygun zaman adet bittikten sonraki bir haftalık dönemdir.
(Detaylı bilgi için tıklayınız)
Laparoskopi Laparoskopi, göbekten bir iğne ile girilerek karın içinin gözlenebildiği endoskopik bir ameliyattır. Tüplerle ilgili hasarı ve problemi ortaya koymada ve eğer sorun varsa aynı seansta tedavi etmede yardımcı bir yöntemdir. Özellikle rahim filmi ile tüplerinde problem olduğundan şüphelenilen çiftlerde veya ultrason ya da histerosalpingografi ile büyük hidrosalpenks tespit edilen hastalarda tüplerin çıkarılması için laparoskopi önerilmektedir. Bunun dışında büyük ve klinik şikayete ve ağrıya neden olan endometriomaların (çikolata kisti), rahim duvarındaki myomların çıkarılması için de uygulanmaktadır. Genellikle adet bitimini takiben bir hafta içinde ve anestezi altında yapılır. Hastanede 4-6 saat kalındıktan sonra eve gidilebilir. Yaygın pelvik adezyonu olan zor olgularda operasyonda karın içi çok yapışık olarak bulunmuş ve operasyon uzun sürmüş ise veya kanama oluşturabilecek bir durumdan şüphe edildiğinde hastanın bir gece hastanede yatışı ve gözetim önerilmektedir. Yapılan değerlendirmelerde infertiliteye yol açan bir neden bulunamamış ise laparoskopi yapılarak pelvik organlara ait infertiliteye neden olabilecek bir durumun tanımlanması gerekebilir.
(Detaylı bilgi için tıklayınız)
Histeroskopi (H/S):
Rahim içinin optik bir cihaz yardımıyla gözle görülerek incelenmesini sağlayan bir işlemdir. Rahim içinde bir problem olduğu düşünülüyorsa hem tanı hem tedavi amaçlı histeroskopi yapılması önerilir. Özellikle rahim içi yapışıklıklarının, poliplerin veya rahim içi kaynaklı myomların teşhis ve de aynı anda tedavisinde uygulanmaktadır. Anestezi eşliğinde yapılması önerilir. Genellikle işlemden 2-4 saat sonra hasta klinikten ayrılıp evine dönebilmektedir. Bu işlem için de en uygun zaman adet bittikten sonraki bir haftalık dönemdir.
(detaylı bilgi için tıklayınız)
Laparoskopi:
Laparoskopi, göbekten bir iğne ile girilerek karın içinin gözlenebildiği endoskopik bir ameliyattır. Tüplerle ilgili hasarı ve problemi ortaya koymada ve eğer sorun varsa aynı seansta tedavi etmede yardımcı bir yöntemdir. Özellikle rahim filmi ile tüplerinde problem olduğundan şüphelenilen çiftlerde veya ultrason ya da histerosalpingografi ile büyük hidrosalpenks tespit edilen hastalarda tüplerin çıkarılması için laparoskopi önerilmektedir. Bunun dışında büyük ve klinik şikayete ve ağrıya neden olan endometriomaların (çikolata kisti), rahim duvarındaki myomların çıkarılması için de uygulanamaktadır. Genellikle adet bitimini takiben bir hafta içinde ve anestezi altında yapılır. Hastanede 4-6 saat kalındıktan sonra eve gidilebilir. Yaygın pelvik adezyonu olan zor olgularda operasyonda karın içi çok yapışık olarak bulunmuş ve operasyon uzun sürmüş ise veya kanama oluşturabilecek bir durumdan şüphe edildiğinde hastanın bir gece hastanede yatışı ve gözetim önerilmektedir. Yapılan değerlendirmelerde infertiliteye yol açan bir neden bulunamamış ise laparoskopi yapılarak pelvik organlara ait infertiliteye neden olabilecek bir durumun tanımlanması gerekebilir.
(detaylı bilgi için tıklayınız)
Obezite, insülin direnci ile yakından ilişkili, artmış vücut yağ kitlesiyle karakterize bir hastalıktır ve dünyada son 20 yılda dramatik olarak artmıştır. Dünya Sağlık Örgütü (WHO) vücut kitle indeksine göre normal kilo ve obeziteyi aşağıdaki gibi sınıflandırmıştır. Vücut kitle indeksi (body mass index, BMI) ağırlığın boya metrekare cinsinden oranıdır ve kg/m2 olarak hesaplanır.
|
BMI(kg/m2) |
|
Normalin altı 18.5 altı |
|
Normal 18.5-24.9 |
|
Kilolu 25-29.9 |
|
Obezite grade 1 30-34.9 |
|
Obezite grade 2 35-39.9 |
|
Obezite grade 3 40 ve üstü |
Obezitenin doğurganlık üzerine olumsuz etkisini kanıtlayan birçok çalışma vardır. Bu çalışmalara göre;
- Kadınlarda aşırı kilo ve karın çevresinde yağlanmanın adet düzensizliklerine sebep olduğu,
- Vücut kitle indeksi, 30 kg/m2 üzerinde olan adölesanların ileride çocuk sahibi olma şanslarının normal kilolu adölesanlara göre daha düşük olduğu ,
- Yumurta kalitesini olumsuz yönde etkilediği döllenme oranlarını azalttığı ve rahim iç tabakası olan endometrium üzerinde olumsuz etki yaptığı,
- Gebelikte anne ve bebek hayatını tehlikeye sokabilecek ciddi riskler oluşturduğu, düşük oranlarında artışa neden olduğu ve gebelikte hipertansiyon, gebelik diyabeti, yüksek doğum ağırlığı, erken doğum, zor doğum gibi problemlere yol açtığı gösterilmiştir.
Obez erkekler de üreme fonksiyonları açısından risk altındadır. Yapılan çalışmalarda obez erkeklerin yağ dokusundaki artışa bağlı hormon bozukluğu, erektil fonksiyonlarında bozulma, skrotal ısıda artışa bağlı sperm parametrelerinde bozulma, yine bu erkeklerde sperm sayı ve kalitesinde bozulmaya bağlı infertilite tedavilerine gereksinimin arttığı gösterilmiştir.
Egzersiz, diyet gibi yaşam tarzı değişiklikleri obezite tedavisinde ilk basamaktır. Yaşam tarzı değişikliği ile sonuç alınamaz ise endokrinoloji uzmanı, diyetisyen ve kardiyoloji uzmanının dahil olduğu multidisipliner bir çalışma ile medikal tedavi verilebilir. Yaşam tarzı değişikliği ve tıbbı tedaviye rağmen kilo veremeyen kişilerde bariatrik cerrahi uygulanabilecek alternatif bir tedavidir. Bariatrik cerrahi uygulanmışsa gebelik operasyondan en az bir yıl sonraya ertelenmelidir.
Yapılan tüm çalışmalar sigara içmenin infertiliteyle ilişkisini güçlü bir şekilde kanıtlamıştır. Bu çalışmalara göre sigara içmenin;
- Hem normal yoldan elde edilen gebeliklerde hem de IVF gebeliklerinde dolaşım sistemi üzerine olumsuz etki yaparak düşük oranını arttırdığı ve içeriğindeki nikotin, karbon monoksit, siyanid gibi bazı toksik maddelerin fetal büyüme geriliği ve fetal ölüme yol açtığı,
- Doğurganlık fonksiyonlarının kaybını ve ortalama menopoza girme zamanını 1-4 yıl hızlandırdığı,
- IVF tedavi sonuçlarını olumsuz yönde etkilediği, sigara içenlerde içmeyenlere göre gebelik elde etmek için yaklaşık 2 kat daha fazla IVF uygulaması gerektiği,
- Özellikle ileri yaşlarda yumurtalık rezervinin hızlı tükenmesine yol açtığı ve yumurta kalitesini bozduğu,
- Gebelik süresince anne ve bebek hayatını tehlikeye sokabilecek plasentanın erken ayrılması, erken doğum, gelişme geriliği, bebek ölümleri gibi ciddi komplikasyonlara yol açtığı gösterilmiştir.
Sigaranın özellikle ağır içici olan erkeklerde sperm sayı, motilite ve morfolojik bozukluklara yol açarak olumsuz sonuçlara yol açtığı gösterilmiştir.
Yumurtalıklara ait faktörler
Anovulasyon, infertilite nedenlerinin %5-25’ini oluşturur. Bir kadın 21 gün ile 35 gün arasında adet görüyorsa adetlerinin düzenli olduğu kabul edilir. Düzenli adet gören kadınlarda ayda bir kez yumurtlama meydana gelirken düzensiz adet görenlerde yumurtlama olmayabilir. Bir kadında yumurtlamanın olup olmadığı ultrasonografi (USG) ile yumurtlama takibi yapılarak veya serumda progesteron hormon düzeylerine (adetin 19. 21. ve 23. günlerinde) bakılarak tespit edilebilmektedir. USG de yumurtanın büyümediği veya tekrarlayan progesteron ölçümlerinin 3 ng/ml nin altında olması yumurtlamanın olmadığını gösterir.
Anovulasyon nedenleri
1- Polikistik over sendromu: Hormonal bozukluğa bağlı olarak, adet düzensizliği, tüylenme, akne ve yumurtlamanın bozulması ile karakterize doğurganlık çağındaki kadınlarda en sık görülen endokrinolojik problemdir.
2- Hipotalomo-hipofizer bozukluk: Yumurtalık fonksiyonlarının olması için hipotalamus ve hipofizden bazı hormonların düzenli salgılanması gereki bu hormonların eksik veya fazla salgılanması adet görmeme veya yumurtlamanın olmamasına neden olur.
3- Erken Ovaryan Yetmezlik: Erken menopoz olarak da bilinir. 40 yaşından önce yumurtalıklardaki yumurtaların tükenmesi ve buna bağlı olarak FSH yükselmesi ve adet görememeyle karakterizedir.
Tüplere (tubalara) ait faktörler
İnfertilite nedenlerinin %35’ini tüplere ait bozukluklar oluşturmaktadır. Yumurta ve sperm tubalarda buluşur ve burada döllenme olur. Aşağıdaki durumlarda tüplere ait infertilite olma ihtimali düşünülmelidir:
• Geçirilmiş pelvik (alt karın) veya abdominal operasyon öyküsü,
• Cinsel yolla bulaşan hastalık öyküsü (gonore, klamidya, mikoplazma gibi),
• Perfore apandisit öyküsü,
• Tekrarlayan alt karın bölgesinde ağrı,
• Rahim içi doku olan endometriumun diğer pelvik organlarda bulunması olarak tarif edilen endometriozis şüphesi
Uterusa (rahime) ait faktörler
• Uterin kavite içinde yer kaplayan 1 cm’den büyük endometrial polip ,
• Uterin kavite içinde myom bulunması veya rahim duvarında bulunan myomun rahim iç tabakasına bası yapması.
• Uterin kavite içinde yapışıklık olması
• Uterin kavitenin doğuştan gelen şekil bozuklukları veya kavite içerisinde geçirilmiş operasyonlara bağlı oluşan deformiteler.
Aşağıdaki basamaklardan oluşur:
- Yumurtalıkların uyarılması (ovaryan stimülasyon)
- Yumurta toplama işlemi (OPU)
- Laboratuvar ortamında döllenme (fertilizasyon)
- Embriyo kültürü, gerekirse embriyo dondurma (FET)
- Embriyo transferi (ET)
Normalde kadınlarda her ay bir yumurta büyür, olgunlaşır ve çatlar. IVF işlemlerinde tek yumurta toplandığı durumlarda yumurta döllenmeyebilir veya döllendikten sonra sağlıklı bir embriyo gelişmeyebilir. Bu nedenle IVF ‘de yumurtalık uyarıcı ilaçlar kullanılarak çok sayıda yumurta elde edilmeye çalışılır. Adetin 2. günü yapılan vaginal ultrasonografi ve kandan bakılan hormon sonuçlarına göre tedaviye başlanır. Tedaviye başlarken ilaç dozları kişinin vücut kitle indeksine (kg/m2), yumurtalık rezervine daha önce IVF yapılmışsa önceki tedavilerde kullanılan ilaç dozlarına ve toplanan yumurta sayılarına göre belirlenir. Merkezimizde ilaç dozları ve tedavi protokolleri her hasta için özel olarak belirlenir ve bireyselleştirilmiş tedavi protokolleri uygulanır.
Yumurtalıkların uyarılması işlemi kişisel farklılıklar göstermekle beraber yaklaşık 10-12 gün sürmektedir bu süre içerisinde 2- 3 günlük aralıklarla vajinal ultrasonografi yapılarak yumurtalıklardaki folliküllerin gelişimi izlenir ayrıca ilaçlara yanıtı ölçmek için kanda hormon düzeylerine bakılır. Yumurtalıklardaki folliküller belli bir boyuta ulaşınca yumurtaların olgunlaşmasını sağlayan rhCG (ovitrelle) veya GnRH analoğu (lucrin daily, gonapeptyl) yapılır. Bu iğnenin mutlaka doğru zamanda ve doğru şekilde yapılması çok önemlidir. Doğru zamanda ve doğru şekilde yapılmadığı takdirde yumurta yeterli olgunluğa erişemez ve işlem başarısızlıkla sonuçlanabilir. Yapılan bu son iğneden yaklaşık 36 saat sonra yumurta toplama işlemine geçilir.
Yumurtlama beyin tabanında bulunan hipofiz bezinin kontrolünde gerçekleşen karmaşık bir süreçtir. Yumurtalıklardaki folliküllerden birinin büyümesi için hipofizden FSH (follikül stimülan hormon) salgılanır. Yumurtalıktaki follikül belli bir boyuta gelince yumurtanın olgunlaşmasını sağlamak ve follikülün çatlaması için hipofizden LH (luteinizan hormon) salgılanır. IVF işlemlerinde kullanılan ilaçlar FSH ve LH hormonu içeren ve salgılanmasını artıran ilaçlardır.
Yumurtalıklardaki follikülleri uyarmak için kullanılan ilaçlar
Follikül Stimülan Hormon (Gonal F®) FSH içerir. Rekombinant DNA teknolojisi ile üretilir. Cilt altına enjekte edilerek kullanılır.
Luteinizan Hormon (Luveris®): LH içerir. Rekombinant DNA teknolojisi ile üretilir. FSH içeren ilaçlar ile follikül büyümesinin yetersiz olduğu özellikle ileri yaş vakalarında FSH ile birlikte kullanılabilir. Cilt altına enjekte edilerek kullanılır.
Human Menopozal Gonadotropin (Menogon®, Merional®): Menopozdaki kadınların idrarından elde edilir, doğal FSH ve LH içerir. Cilt altına veya kas içine enjekte edilerek kullanılır.
High Purifiye Human Menopozal Gonadotropin (Menopur®): Menopozdaki kadınların idrarından elde edilir. HMG den farkı yüksek derecede saflaştırılmış olmasıdır. FSH ve LH içerir. Cilt altına enjekte edilerek kullanılır.
Klomifen Sitrat (Klomen®): Hipotalamustaki östrojen reseptörlerine bağlanıp gonadotropinlerin salgılanmasını uyararak follikül gelişimini sağlar. Ağızdan kullanılan bir ilaçtır daha çok IUI tedavisi esnasında kullanılmakla birlikte IVF tedavisi esnasında da gonadotropinlerle beraber kullanılmaktadır.
Letrozole (Femara®): Vücutta sentezlenen östrojen hormonunu azaltarak FSH salgısını arttırır. Özellikle tedavi esnasında östrojen hormon seviyesinin yükselmesinin riskli olduğu(ör.meme kanseri) vakalarda kullanılmaktadır.
Yumurtaları olgunlaştırmak için kullanılan ilaçlar
Human Chorionik Gonadotropin (Ovitrelle®, Choriomon®): Kimyasal yapısı ve fonksiyonu LH’ a benzer. Yumurtalıklardaki folliküller istenilen boyuta ulaştığında yumurtaların olgunlaşmasını sağlamak için yapılır. Tek doz şeklinde cilt altına uygulanır.
Gonadotropin Releasing Hormon (GnRH) Analoğu, GnRH hipofizden FSH ve LH salgılanmasını uyaran bir hormondur. Kullanılmaya başlandığında ilk önce flare up etki ile FSH ve LH hormonu salgılanmasını arttırır. Özellikle yumurtalıkların aşırı uyarılması sendromu riski olan vakalarda tek doz verilerek flare-up etkisinden faydalanılarak yumurta olgunlaştırmak amacıyla kullanılır. Yarılanma ömrü rhCG ye göre daha kısa olduğu için yumurta toplama işleminden sonra yumurtalıklarda kalan folliküllerin büyümesini engelleyerek OHSS riskini ortadan kaldırır.
Baskılayıcı ilaçlar
GnRH Antagonisti (Cetrotide®, Orgalutran®):Hipofizden FSH ve LH salgılanmasını baskılayarak yumurtalıklardaki folliküllerin zamansız çatlamasını engellemek için kullanılır. Kısa protokol uygulanan vakalarda kullanılır.
GnRH Analoğu (Lucrin daily®): Kullanılmaya başlanan ilk günlerde FSH ve LH salgılanmasını uyarırken devam eden günlerde bu hormonların salgılanmasını baskılayarak yumurtalıklardaki folliküllerin zamansız çatlamasını engeller. Uzun protokol uygulanan vakalarda kullanılır.
Diğer ilaçlar
Folik asit: Folik asit eksikliğinde nöral tüp defekti, anensefali gibi santral sinir sitemini etkileyen anomaliler oluşabilmektedir. Bu nedenle tedavinin hazırlık döneminde folik asit eksikliğini engellemekiçin kullanılır.
Antibiyotik (®tb): Rahim ağzında veya menide bulunabilecek bazı bakteriler tüp bebek tedavisinde başarı şansını olumsuz etkileyebilir. Bu nedenle hazırlık döneminde hem kadın hem de erkeğe antibiyotik kullanımı önerilir.
Metformin: İnsülin direnci olan polikistik over sendromu vakalarında ve obezite problemi olan vakalarda artan insülin düzeyleri yumurta kalitesini bozarak IVF tedavisini olumsuz etkileyebileceği için metformin önerilir.
Prednizolon: Transfer öncesi bağışıklık sistemini baskılamak için sadece 4 gün kullanılmaktadır.
Progesteron: Embriyonun rahim iç tabakasına tutunması ve devam etmesi için progesteron hormonuna ihtiyaç vardır. Jel, iğne,cilt altı veya ağızdan kullanılan formları mevcuttur.
IVF uygulamalarında protokol seçimi hastaya göre değişmektedir. IVF uygulamalarında birinci basamak kadından yeterli sayıda ve kalitede yumurta elde etmektir. Bunun için kadının yaşı, yumurtalık rezervi, hormon değerleri ve kilosuna uygun olarak seçilen bir protokol ile yumurta büyütme, “ovulasyon indüksiyonu” veya diğer bir adı ile “kontrollü ovaryan hiperstimulasyon-KOS” tedavisi uygulanır. Ovulasyon indüksiyonu tedavisi, çiftin infertilite nedenine, tetkik ve muayene sonuçlarına bağlı olarak her hasta için özel olarak belirlenir. Bu seçimde, tüp bebek merkezinin deneyimi ve başarısı önemli bir kriterdir. Olguların özelliklerine göre farklı şekillerde uygulanabilen KOS tedavilerinde öncelikle gonadotropin adı verilen yumurtalıkları uyarıcı ilaçların yardımı ile yumurtalar belli bir olgunlaşma aşamasına getirilir. Bu süreçte istenmeyen bir zamanda yumurtaların çatlamasını engellemek için agonist veya antagonist adı verilen ilaçlar kulanılır.
Agonist protokolün avantajı tedavi zamanının istenilen şekilde programlanabilmesidir. Dezavantajı ise, beynin kendi ürettiği hormonların baskılanması nedeni ile folikül gelişimini sağlamak için gerekli olan ilaç dozunun artmasıdır. Ayrıca bu hastalarda baskılayıcı iğnelerin alevlendirici etkisi sonucu basit folikül kistleri oluşabilir.
Antagonist denilen ilaçlar baskılayıcı etkiyi daha kısa sürede sağladıklarından bu ilaçların kullanıldığı tedavi şemalarına kısa protokol denir. Kısa protokol daha hasta dostu bir tedavi şeklidir. Yumurta rezervinden bağımsız olarak her hasta grubunda uygulanabilir. Ancak özellikle, yumurta cevabı zayıf, kötü yanıtlı hastalarda ve yumurtalıklarında çok sayıda yumurtası olan yüksek cevaplı hastalarda tercih edilebilir. Özellikle “Ovarian hiperstimulasyon sendromu” riski olan hastalarda bu riski azalttığı çalışmalarla gösterilmiştir. Ayrıca zaman problemi olan hastalarda da tedavinin daha kısa zamanda tamamlanmasını sağlar.
A- GnRH -antagonist protokol
B- GnRH agonist protokoller
Standart long protokol
Oral kontraseptif ile kombine long protokol
Long stop protokol
Co-flare up protokol
Mikrodoz flare up protokol
Ultralong protokol
C- Mild stimülasyon protokol
Standart protokollere göre daha düşük doz ve daha kısa süreli gonadotropin kullanılır fakat konvansiyonel protokollere göre gebelik oranları daha düşüktür.
D- Random start protokol
Kanser tanısı alan ve kemoterapi veya radyoterapi alması gereken olgularda tedaviye başlama zamanını geciktirmemek için adet olmalarını beklemeden siklusun herhangi bir gününde yumurtalıkları uyarıcı tedavilere başlanabilmektedir. Bu protokole random start protokol denir.
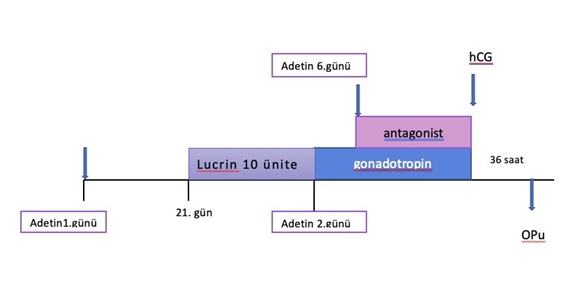
Antagonist protokol
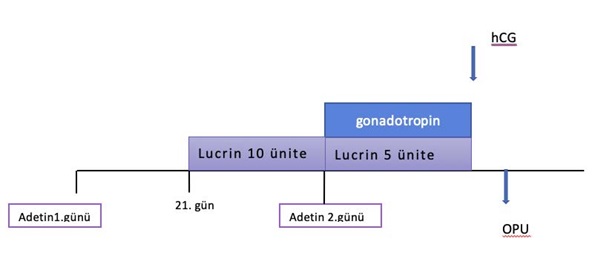
Adetin 2. günü ultrasonografi ve hormon sonuçlarına göre yumurtalıklardaki folliküllerin büyümesini sağlamak için gonadotropin tedavisine başlanır. Adetin 5 veya 6. günü yapılan ultrasonografi sonucuna göre yumurtalıklarda bulunan folliküller belli bir boyuta ulaşınca yumurtaların erken çatlamasını engelleyen GnRH antagonisti (Cetrotide®Ò) tedaviye eklenir gonadotropin ve “Cetrotide” iğnelerine yumurta boyutları yeterli seviyeye ulaşıncaya kadar devam edilir. Yumurtalar yeterli boyuta ulaştığı zaman yumurta olgunlaştırma (çatlatma) iğnesi yapılır (Ovitrelle®veya Lucrin Daily ®, Gonapeptyl®). Olgunlaştırma iğnesinden 36 saat sonra yumurta toplama işlemi yapılır.
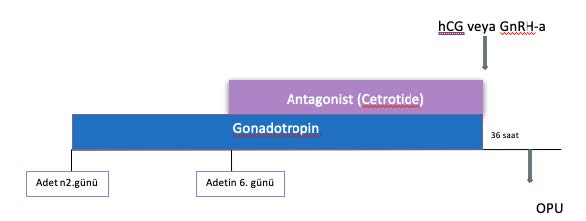


Ultralong protokol.
İleri evre endometriozis ve adenomyozis olgularında kontrollü over stimülasyonuna başlamadan 3 ay önce GnRH analoğu depo formundan yapılır. Amaç endometriozis veya adenomyozis odaklarını baskılamaktır.
Mild stimülasyon protokol
Mild stimülasyon protokollerinde ise standart protokollere göre daha düşük doz ve daha kısa süreli gonadotropin kullanılır. Yapılan çalışmalarda mild stimülasyonda diğer protokollere göre ovarian hiperstimülasyon sendrom riskinin ve siklus başına maliyetin daha düşük olduğu ancak mild stimülasyonda konvansiyonel protokollere göre kümülatif gebelik oranlarının da daha düşük olduğu gösterilmiştir.
Random start protokol
Klasik olarak IVF uygulamalarında yumurtalıkları uyarıcı ilaçlara adetin 2. günü başlanmakta ve bu tedavi yaklaşık 12- 15 gün sürmektedir. Kemoterapi veya radyoterapi alması gereken ve ileride çocuk sahibi olmak isteyen olgular tedaviye başlamadan önce yumurtalarını veya embriyolarını dondurmayı düşünebilirler. Kemoterapiye başlama zamanını geciktirmemek için bu vakalarda adet olmalarını beklemeden siklusun herhangi bir döneminde yumurta uyarma işlemine başlanabilir bu protokole random start protokol denir. Özellikle östrojen reseptör pozitif olan meme kanseri vakalarında verilen gonadotropinlerin östrojen seviyesini yükseltmemesi için tedavi süresince letrozole verilerek östrojen düzeyi yükselmeden çok sayıda yumurta ve embriyo elde edilebilir. Yapılan çalışmalarda random start başlanan protokoller ile adetin 2. günü başlanan standart protokoller arasında yumurta kalitesi embriyo gelişimi ve döllenme oranları açısından bir fark bulunmadığı gösterilmiştir.
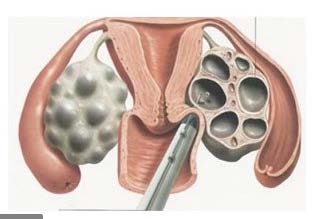
IVF uygulamalarında en önemli basamaklardan biri laboratuvar şartlarında embriyo gelişiminin sağlanmasıdır. Döllenme sağlandıktan sonra, embriyo gelişimi günlük değerlendirilerek takip edilmekte ve hastalara bilgi verilmektedir. Değerlendirme mikroskopla olduğu gibi time lapse imaging(embriyoskop) olarak adlandırılan dinamik görüntüleme sistemleri ile de olabilmektedir.
Ancak transfer günleri, merkezlerin stratejilerine, çiftin elde edilen yumurta sayısına, gelişmekte olan embriyo kalitesine göre değişim göstermektedir. Memorial Şişli Hastanesi Tüp Bebek Merkezi olarak 5. gün blastosist evresi transfer stratejisini uygulamakla birlikte embriyo gelişimine göre 3.gün veya 4.gün transferleri de yapmaktayız.
Embriyoların kalitesi gelişim süreçlerine göre mikroskop altındaki görünümlerinde göre değerlendirilir. Gelişim aşamalarında bulundukları güne göre bazı önemli gelişimlerini tamamlamaları gerekmektedir. Mikroskopik değerlendirmeler sıklıkla 1. ,3. ve 5. günde yapılmaktadır.
1. günde - döllenme olup olmadığı belirlenir. Sperm ve yumurta hücresi birleşmeleri halinde 2 büyük hücre çekirdeği gözlenmelidir. bu durumda iki hücre birleşmiş ve embriyo denen ilk aşamayı geçmiş olmaktadır.
3. günde ise ,
Embriyonun sahip olduğu hücre sayısı-1. günde döllenen embriyo, hücre sayısını arttırarak gelişimine devam eder. Bu aşamada ortalama 6-8 hücreli olmalıdır ve birbirine yakın büyüklükte ve hiç ana yapıdan kopuk görülmemelidir.
5. günde ise ,
Bu günde embriyonun orta kısmında hafif bir sıvı birikimi olur ve iç - dış hücre kitlesi farklılaşır.
İç hücre kitlesi zaman içimde birtakım değişimler geçirerek bebeği oluşturacaktır.
Dış hücre kitlesi ile bebeği besleyecek olan plasenta denilen yapıları oluşutracaktır.
Bu iç ve dış hücre yapılarının şekli durumu embriyonun gebelik şansını etkilemektedir.
Bu bulgulara göre hücre sayısı ve hücre yapıları mikroskop altında iyi görünen embriyoların gebelik oranlarının daha yüksek olduğu bilinmektedir. bu embriyolar iyi kalitede olarak sınıflandrılırlar.
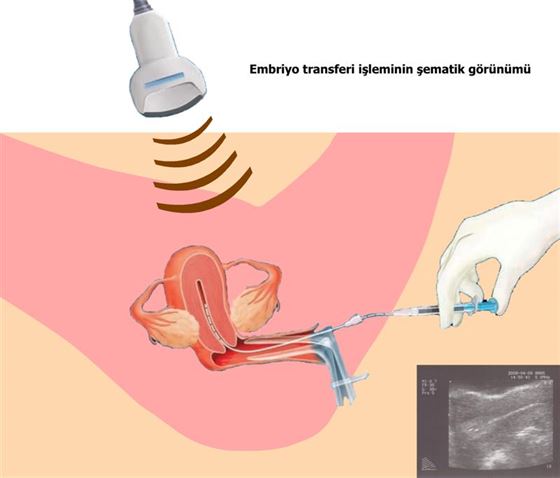
Embriyo transferi IVF işleminin son basamağı olan önemli bir işlemdir. Ağrısız bir işlem olup anestezi gerektirmez. Merkezimizde embriyo transferi esnasında bir problemle karşılaşmamak için ilk muayenede mutlaka kateter provası yapılmakta ve böylece muhtemel zor transfer için önlem alınmaktadır. Geçirilmiş cerrahi veya elektrokoter uygulamalarına bağlı rahim ağzında daralma, doğumsal anomali veya myom basısı gibi nedenlerle transfer zor olabilir. Böyle durumlarda embriyo transferi öncesi problem saptanıp düzeltilerek transfer esnasında zorluk yaşanması engellenmiş olur.
Embriyo transferi öncesi çiftlere transfer edilecek embriyonun kalitesi ve son durumu hakkında bilgilendirme yapılır. Transfer odasına girerken vaka kendisine verilen güvenlik sistemi ile ilgili kartı okutur. Vakanın kimlik bilgileri embriyolog ve doktor tarafından tekrar sorgulanır
Transfer işlemi embriyonun rahim içine en uygun yere transfer edilmesi için dolu mesane (idrar torbası) ve abdominal ultrasonografi eşliğinde yapılır. Transferi yapacak doktor vakanın üstünü steril bir örtüyle kapattıktan sonra vajene spekulum yerleştirerek nazik bir şekilde rahim ağzında bulunan mukusu temizler.
Embriyolog tarafından bir kateter içinde getirilen embriyo, transferi yapacak doktor tarafından fundus denilen rahmin üst kısmının yaklaşık 1cm aşağısına bırakılır ve kateter çıkarılır. Transfer sonrası çıkarılan kateter embriyolog tarafından mikroskop altında kontrol edilir. Bazen embriyo transfer kateterinde kalmış olabilir, bu durumda hemen yeni bir kateterle embriyo transferi tekrar yapılır. Transferden sonra yarım saatlik dinlenme yeterlidir. Daha uzun süreli yatak istirahatinin gebelik şansını arttırıcı etkisi olmadığı saptanmıştır.
1) Embriyo transferi sonrası yarım saat yatak istirahatini takiben hastaneden ayrılabilirsiniz. Daha uzun süreli yatak istirahatinin gebelik ihtimalini arttırmadığı bilimsel olarak kanıtlanmıştır.
2) İstanbul dışından gelen hastalarımız transfer sonrası akşam istirahatini takiben ertesi gün yaşadıkları şehir/ülkeye dönmelerinde sakınca bulunmamaktadır.
3) Gebelik testi sonucunu alıncaya kadar yorucu aktivitelerde bulunmayınız. Bu süre boyunca devamlı yatak istirahatinde bulunmanız gereksizdir. Günlük ev işlerinizi yapabilir, ayaktan duş alabilirsiniz. Araba veya uçak ile seyahat etmenizde sakınca bulunmamaktadır.
4) 1-2 gün süreyle adet ağrısına benzer çok şiddetli olmayan bel ve kasık ağrısı olabilir. Embriyo transferi sonrası bu durum normaldir, endişelenmeyiniz.
5) Embriyo transferinden gebelik testine kadar geçen sürede cinsel aktivitenin kısıtlanması olumlu katkıda bulunabilir.
6) Gebelik testine kadar olan dönemde herhangi bir nedenle radyolojik tetkiklere ihtiyaç duyulması halinde durumunuzu ilgililere belirtiniz.
Transfer edilecek embriyo sayısı belirlenirken hem yüksek gebelik oranlarının elde edilmesi hedeflenmekte, hem de çoğul gebelik riskinin mümkün olabilecek en az düzeyde olması amaçlanmaktadır. Embriyo seçim kriterlerinin yetersizliği nedeniyle tüp bebek tedavisinin yapılmaya başlandığı ilk yıllarda çok sayıda embriyo transfer ediliyordu. Ancak zamanla yüksek teknolojik donanıma sahip merkezlerde, deneyimli ekiplerce seçilen protokol ve ilaçların en uygun dozlarda kullanımı, embriyoların doğal ortama yakın şartlardaki kültür ortamlarında geliştirilmeleri ve embriyoların seçim kriterlerinin daha iyi belirlenmesi ve özellikle blastosist dönemindeki embriyoların transferi rahime tutunma oranlarını arttırmıştır. Transfer edilecek embriyo sayısı kadın yaşı ve daha önce uygulanan başarısız tüp bebek denemeleri göz önüne alınarak, gelişen embriyoların kalitesi ve dönemine göre seçilmektedir. Merkezimizde transfer işlemi yapılmadan önce aileler ile görüşülerek bilgilendirme yapılmakta ve çoğul gebeliğin oluşturacağı riskler anlatılarak mümkün olduğunca iyi ve az sayıda embriyonun verilmesinin önemi vurgulanmaktadır.
 |
İnfertilite problemi yaşayan ve tüp bebek denemesi ile çocuk sahibi olmak isteyen çiftlerin çoğunluğu için en büyük beklenti kısa vadede, canlı doğum ile sonlanabilecek gebelik elde edebilmektir. Bu konuda çiftlerde oluşmuş yanlış bir genel kanı, transfer edilen embriyo sayısı arttırılırsa gebelik şansının da artacağı yönündedir. Ancak iyi prognozlu, genç ve çok sayıda yumurtası olan kadınlar için birden fazla embriyo transferi yapılması çoğul gebeliğe ve buna bağlı birçok komplikasyona yol açarak anne ve bebek sağlığını ciddi şekilde tehdit etmektedir.
Sağlık Bakanlığı’nın 2010 yılında yayımladığı ÜYTE yönetmeliğine göre transfer edilebilecek embriyo sayısı 35 yaş altında ve 2 başarısız denemeye kadar 1 embriyo, 35 yaş üstü veya yaşa bakılmaksızın 2’den fazla başarısız tedavisi olan olgularda en fazla 2 embriyo transferi şeklinde sınırlandırılmıştır. Bu sınırlama ile ikiden fazla sayıda embriyo transferi yaparak gebelik şansını arttırmaya yönelik fakat anne ve bebek sağlığını göz ardı eden yanlış uygulamaların önüne geçilmesi hedeflenmiştir. Diğer taraftan, özellikle tek embriyo transferi yapılacak vakalarda, transfer için en iyi embriyonun seçimi daha önemli hale gelmiş ve dolayısıyla en iyi embriyonun seçilmesi embriyoloji laboratuvarının en önemli misyonu olmuştur.
Bir tüp bebek denemesinde gerçek başarı sadece gebelik elde edilmesi ile değil, canlı doğumla sonuçlanan tek gebelik elde edilmesi ile ölçülmektedir. Çoğul gebeliklerde, erken doğum riskinin tekil gebeliklere göre 4 kat artış gösterdiği saptanmıştır. Çoğul gebeliklerde erken gebelik kayıpları, erken doğum riskinde artış ve buna bağlı bebekler için yoğun bakım ihtiyacının ortaya çıkması, doğum sonrası bebeklerde zihinsel ve fiziksel sağlık problemlerinde ve doğumsal anomali risklerinde artış gibi problemler, tekil gebeliklere oranla anlamlı olarak yüksektir. Annede ise hipertansiyon, diabet, preeklampsi, kanama, anemi gibi ciddi sağlık sorunları tekil gebeliklere göre anlamlı bir şekilde daha sıklıkla ortaya çıkmaktadır. Ayrıca erken doğum sonrasında bebekler için sıklıkla ihtiyaç duyulan yoğun bakım sürecindeki maliyetlerin yüksekliği çoğul gebeliklerin hem anne ve bebeklerin sağlığı ve hem de finansal açıdan altından kalkılması çok zor bir süreci beraberinde getirmektedir.
Bu bilgiler doğrultusunda, tüp bebek tedavisine başvuran hastaların çoğul gebeliğin riskleri konusunda bilinçlendirilebilmesi için önce klinisyen tarafından tüp bebek tedavisi sırasında detaylı olarak bilgilendirilmesi gereklidir. Ardından embriyoların kültüre edildiği süreçte embriyolog tarafından elektif tek embriyo transferinin avantajları hakkında bilgilendirilmesi son derece önemlidir. Çiftlerin başvurdukları merkezlerde, laboratuvar şartlarını, embriyo transfer stratejisini, özellikle kadın yaşı ve transfer edilen embriyo sayısına göre gruplandırılmış, taze ve dondurulmuş embriyo transferi başarı oranlarını titizlikle sorgulamaları büyük önem arz etmektedir. Hastaların bu konuda bilinçlenmesi, merkezlerinde yaklaşımlarını gözden geçirmeleri ve dünya standartlarına ulaşmaları konusunda itici bir etki sağlayacaktır. Çoğul gebelik riskinin en aza indirilebilmesi için tüp bebek merkezlerinin laboratuvar standartlarının üst seviyede olması gereklidir. Tutunma şansı en yüksek tek embriyoyu seçebilmek ancak donanımlı bir laboratuvar ekibi ve çok iyi teknik koşulların oluşturulduğu bir embriyoloji laboratuvarı gerektirmektedir. Yapılan çalışmalarda, genç ve yumurta sayısı yeterli vakalarda, başarılı bir embriyo dondurma protokolü kullanımıyla, tek embriyo transferi yapılan ardışık 2 tüp bebek denemesiyle, tek denemede 2 embriyo transferi ile elde edilen gebelik oranlarına hatta daha yüksek gebelik oranlarına ulaşılabilmektedir. Bu yaklaşımın en önemli faydası %40’lara varan çoğul gebelik ihtimalinin %1’e kadar azaltılmasıdır.
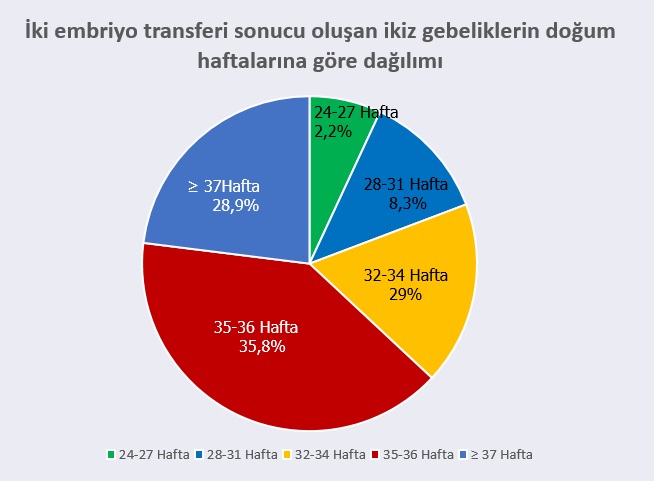 |
|
İkiz canlı doğumların %70’i 37 hafta öncesi doğmakta |
Blastosist aşamasına ulaşan embriyoların hızlı dondurma teknikleri (vitrifikasyon) ile dondurulması ve sonra başka bir dönemde çözülerek transfer edilmesi son derece başarılı sonuçlar vermektedir. Çözme sonrası embriyolar yüksek oranda canlılıklarını korumaktadır. Dondurma tekniklerindeki gelişmelerin artmasıyla günümüzde çok sayıda embriyo dondurulmaktadır.
Aşağıdaki durumlarda embriyolar dondurulabilir:
1. Tüp bebek tedavisi ile hastanın blastosist evresine ulaşmış birden fazla kaliteli embriyosu varsa taze transfer yapıldıktan sonra kalan embriyolar dondurulmaktadır.
2. Yumurta geliştirilmesi amacı ile verilen hormonlara aşırı yanıt veren kadınlar yumurtalıklarının aşırı uyarılması sendromu (OHSS) nedeniyle yaşamı tehdit eden bir durumla karşı karşıya kalabilmektedir. Bu riskin olduğu kadınlarda yumurtalar toplandıktan sonra gelişen embriyolar dondurularak saklanmaktadır. Risklerin ortadan kalkması için 1 veya 2 ay bekledikten sonra rahim duvarı hazırlanarak dondurulmuş embriyolar çözülüp rahim içerisine transfer edilmektedir.
3. Tüp bebek uygulanacak 37 yaş ve üzeri kadınların embriyolarında kromozomal bozukluk oranı artmaktadır. Bu durum embriyo tutunma oranını azaltmakta veya gebelik olursa düşük riskini arttırmaktadır. Preimplantasyon genetik tanı yöntemleriyle embriyoların kromozomal olarak normal olanları seçilerek transfer edilir. Böylece implantasyon ihtimali olmayan veya düşüğe neden olabilecek embriyolar gereksiz yere transfer edilmemiş olur.
4. Endometrium kalınlığının gebelik için yeterli olmaması durumunda embriyolar dondurulup kalınlığın uygun olduğu bir siklusta transfer edilebilir.
5. Tedavi seyrinde saptanan polip, myom veya rahim içi yapışıklık gibi tutunma şansını kötü yönde etkileyebilecek durumlarda embriyolar dondurularak, transfer tedavi sonrası döneme ertelenmektedir.
Tüp Bebek tedavilerinde amaç iyi gelişen sağlıklı bir embriyonun rahim içine transfer edilmesi ve kalan sağlıklı embriyoların dondurularak saklanmasıdır. Her iki amacın gerçekleştirilmesi doğrudan laboratuvar koşullarının iyiliğine ve uygulanan embriyo dondurma işlemlerinin kalitesine ve güvenirliğine bağlıdır. Tüp Bebek laboratuvarında uygulanan dondurma tekniklerinin başarısına paralel olarak, anne adaylarına sağlıklı bir adet embriyo transfer edilmesi ve gebelik sürecinin problemli olduğu çoğul gebelik riskinin de azaltılması günümüzde ulaşılan nihai gelişmelerdir.
Merkezimizde, embriyo transferi sonrası kalan sağlıklı embriyoların dondurulması için, başarısı klinik deneyler ile ispatlanmış embriyo vitrifikasyon, bir başka ifade ile “cam formasyonuna geçiş” yöntemi kullanılmaktadır. Vitrifikasyon yönteminin en önemli özelliği, embriyoların yüksek yoğunluktaki koruyucu madde ile 3-4 dakika muamele edildikten sonra dakikada -2000 ile -20.000 santigrat derece soğutma hızı ile hasar görmeden dondurulabilmesine olanak sağlamasıdır. Klasik-yavaş embriyo dondurma yönteminin aksine, vitrifikasyon veya hızlı dondurma yöntemi ile, özellikle 3.gün, 4.gün ve blastosist aşamasındaki 5. gün embriyoları çok daha başarılı bir şekilde dondurulmaktadır. Dondurma yönteminin başarısını gösteren en önemli kriterlerden biri olan çözme sonrası embriyolardaki canlılık oranıdır, Vitrifikasyon ile dondurulmuş embriyolarda bu canlılık oranı yaklaşık %96-97 civarındadır. Embriyo çözme sonrası yüksek canlılık oranına ilave olarak vitrifikasyon yöntemi anne adaylarına tekrar ve yüksek gebelik şansı veren en başarılı dondurma yöntemidir.
Türkiye’de ilk vitrifikasyon uygulamaları 2003 yılında merkezimizde başlatılmış ve bu yöntemle ilk sağlıklı gebelikler elde edilmiştir. Merkezimizde tüm embriyolar dondurma günlerine bakılmaksızın vitrifikasyon tekniği ile dondurulmaktadır.
1) Kullanılan yumurta uyarıcı ilaçların dozunun arttırılmasına rağmen yetersiz yumurta gelişimi olması ve tedaviye devam etmenin faydası olmayacağı düşünülen, genellikle yaş faktörü ve azalmış yumurta rezervi olan hastalarda tedavi yarıda kesilerek işlem iptal edilebilir.
2) Yumurtalıklar içinde gelişmiş follikül olmasına rağmen yumurta toplama günü bu foliküllerden yumurta elde edilemeyebilir. Bunun sebebi genellikle yumurta toplama işleminden önce yumurtaların zamansız olarak çatlamasıdır. Bu istenmeyen durum genellikle yumurtalık rezervi azalmış ileri yaştaki kadınlarda görülebilir. Çok nadiren de boş follikül sendromu olarak tanımlanan ve foliküllerin içinde yumurta gelişmemesine bağlı toplama işleminin başarısız olduğu bir durum şeklinde ortaya çıkabilir. Yumurta olgunlaştırmak için verilen son iğnenin hatalı yapılması, zamanında yapılmaması, yanlış dozda yapılması veya ilacın saklama koşullarına uyulmaması nedeniyle de olgunlaşmamış olan yumurtalar toplanamayabilir. İlacın doğru kullanıldığı fakat tekrarlayan uygulamalarda boş folikül sendromu ile karşılaşılan bazı durumlarda ise bazı genetik faktörler rol oynayabilmektir.
3) Elde edilen yumurtalar döllenmeyebilir. Bu durum yumurta veya sperm faktörüne bağlı olarak gerçekleşebilir.
4) Döllenen yumurtaların hiçbiri bölünemeyebilir. Bu durum da oldukça nadirdir ve genelde az sayıdaki ve kötü kalitedeki yumurta varlığında veya sperm morfolojisindeki şiddetli bozukluğa bağlı olarak ortaya çıkabilir. Son derece nadir bazı durumlarda ise bu durum genetik faktörlere bağlı olarak ortaya çıkabilir.
5) Azospermik erkekte ameliyat ile sperm bulunamayabilir. Böyle bir durumda yumurta toplama işlemi iptal edilir.
6) Genetik sorunu olan ve preimplantasyon genetik tanı (PGT) yapılan olgularda sağlıklı veya kromozom yönünden normal bir embriyo bulunamayabilir. Bu durumda da embriyo transfer işlemi iptal edilir.
7) Preimplantasyon genetik tanı ve HLA analizi yapılan embriyolarda embriyo sağlıklı olsa da HLA doku uyumu yoksa transfer yapılmaz.
Hangi durumlarda tüp bebek tedavisi yapılamaz?
Ülkemizde tüp bebek yöntemi ilgili yönetmelikler gereği sadece yasal olarak evli olan çiftlere uygulanmakta, evli olmayan çiftlerde bu tedavi yapılamamaktadır.
- Yeterli dozlarda hormon tedavisine rağmen yumurta gelişmediği durumlarda
- Menide sperm görülmediğinde yapılan mikroTESE işleminde testislerde sperm bulunamadığı durumlarda
-Sperm üretiminden sorumlu Y kromozomunun belli bölgelerinde doğuştan silinme olduğunun genetik testlerle gösterilmesi durumlarında tüp bebek tedavisi uygulanamaz.
Yumurtalıkları uyarmak için verilen hormon iğnelerinin yan etkileri;
- Enjeksiyon bölgesinde ağrı ve hafif morarma,
- Mide bulantısı, yorgunluk hissi,
- Meme hassasiyeti ve artmış vajinal akıntı
- Geçici allerjik reaksiyonlar,
- OHSS (Ovarian hiperstimülasyon sendromu- yumurtalıkların aşırı uyarılması sendromu) gelişebilir.
Yumurta toplama işleminin riskleri;
- İşlem sonrasında hafif veya orta şiddetli karın ağrısı olabilir.
- Çok nadiren idrar torbası, bağırsak veya damarlar gibi yumurtalıklara yakın organlarda yaralanma olabilir. Damar yaralanmalarında kan transfüzyonu ve nadiren de operasyon gerekebilir.
- Pelvik enfeksiyon yumurta toplama işleminden sonra nadiren de olsa görülebilir, riskli vakalara işlem öncesi profilaktik antibiyotik verilerek enfeksiyon riski engellenebilir.
OHSS’yi engellemenin en temel yolu öncelikle riskli olabilecek vakaların ortaya konulmasıdır. OHSS gelişimi için riskli olan olgular; serum AMH değeri 3.5 ng/ml’nin üzerinde olan, adetin ilk günü yapılan ultrasonografide polikistik over yapısı görülen veya aday follikül sayısı 25’in üzerinde olan veya yumurta olgunlaştırma iğnesinin yapıldığı gün çapı 11 mm üzerinde 25’ten fazla follikülü olan, aynı gün ölçülen kan estradiol değeri 3500 pg/ml’nin üzerinde olan veya yumurta toplamı günü kendisinden 24’ten fazla yumurta toplanan olgulardır. Daha önce geçirilmiş OHSS öyküsü, olgunun yaşının genç olması ve vücut kitle indeksinin düşük olması da riskin yüksek olduğunu belirten diğer faktörlerdir.
Bu olgularda OHSS gelişiminin önlenmesi için öncelikle yaş ve vücut kitle indeksleri dikkate alınarak kendileri için en uygun ve en düşük dozda ilaçlar ile tedaviye başlanmalıdır. Bu olgularda tercih edilen tedavi protokolü kısa antagonist protokollerdir. Tedavide uygun follikül boyutlarına ulaşıldıktan sonra yumurtaları olgunlaştırmak için rekombinant hCG (Ovitrelle®, Choriomon®) yerine GnRH analogları olarak bilinen ilaçlar (Lucrin® veya Gonapeptyl®) kullanılır. Yumurta toplama işlemi sonrası elde edilen tüm embriyolar ise vitrifikasyon yöntemi ile dondurulur. Embriyolar en erken 2. adet döneminde olgunun düzenli adet görüp görmemesine göre natürel veya programlanmış siklusta endometrium hazırlığı yapılarak transfer edilir. Merkezimizde her hasta için ilk görüşmeden itibaren kişiselleştirilmiş tedavi planlaması yapılır ve OHSS riski olan hastalar için önleyici tüm prosedürler uygulanır. Bu doğrultuda kliniğimiz OHSS’den arındırılmış (OHSS-Free) klinik olarak kabul edilmektedir.
Hormon seviyelerini etkileyen ve çok sayıda yumurta oluşumuna neden olan fertilite ilaçlarının kullanımı, bu ilaçların uzun dönem güvenliği ile ilgili endişelere yol açmıştır.
Over (Yumurtalık) Kanseri:
Over kanseri tüm kadın kanserlerinin %3’ünü oluşturmaktadır. Hormon ilaçlarının overde çok sayıda ovulasyon (yumurtlama) oluşturması nedeniyle riskli olduğu öne sürülmüş ise de günümüzdeki veriler infertil kadınlarda fertilite ilaçlarının kullanımının over kanseri riskinde artışa neden olmadığını göstermektedir.
Meme Kanseri:
Meme kanserinin kesin nedeni bilinmemekle birlikte birçok faktöre bağlı olarak ortaya çıktığı tahmin edilmektedir. Aile bireylerinde erken yaşta meme kanseri öyküsü bulunması, memede kansere yatkınlık oluşturabilecek bir kitlenin varlığı ve kronik östrojen yüksekliği gibi nedenler meme kanseri riskini arttırmaktadır. Hormon ilaçlarının yüksek dozda ve uzun süre kullanımı meme kanseri riskinde artışa sebep olmaktadır. Ancak tüp bebek tedavisinde bu hormonlar maksimum 12-14 gün gibi kısa sürelerle kullanıldığından meme kanseri riskinde artışa yol açmamaktadırlar.
Tiroid Kanseri:
Tiroid kanseri doğurganlık dönemdeki kadınlarda daha sık görülmektedir. Tiroid kanseri ile ilişkili diğer faktörler yüksek doğurganlık, doğum kontrol haplarının veya menopoz için verilen hormon replasman tedavisinin uzun süreli kullanılmasıdır. Çalışmaların çoğu fertilite ilaçlarının kullanımının tiroid kanseri oluşumunda anlamlı bir etkisinin olmadığını göstermektedir.
Kolon Kanseri:
Yapılan çalışmalarda kolorektal kanser insidansının tüp bebek tedavisi alan hastalar ile kontrol grubundaki hastalar arasında benzer olduğu gösterilmiştir.
Serviks Kanseri:
Çalışmalar serviks kanseri riskinin fertilite ilaçlarını kullanan infertil kadınlarda genel popülasyon ile benzer olduğunu belirtmektedir. Hatta iki ayrı çalışma IVF sonrası serviks kanseri sıklığının azaldığını göstermiştir. Sonuç olarak, günümüzdeki çalışmalara göre fertilite ilaçları ile serviks kanseri arasında bir ilişki saptanmamıştır.
Merkez seçiminde en önemli noktalardan birisi infertilite nedeninin doğru tanımlanabilmesi ve doğru tedavi yöntemlerinin uygulanabileceği alt yapıya ve bilgi birikimine sahip merkezlerin doğru şekilde araştırılabilmesidir. Merkezin tüp bebek tedavisindeki tecrübesi, geçmişi, kaç yıldır bu tedavileri uyguladığı, güvenirliliği, tanınmışlığı, diğer hekimlerin ve daha önce merkezde tedavi gören çiftlerin bu merkez hakkındaki görüşleri ve tavsiyeleri, merkezin tüp bebek tedavisindeki başarı oranı ve etik olarak uygun çalışan bir merkez olması çok önemlidir. Merkezde hangi işlemlerin yapıldığı, son teknolojilerin uygulanıp uygulanmadığı, yılda kaç siklus tüp bebek tedavisi gerçekleştirildiği, merkezde çalışan personel sayısı ve niteliği, merkezin kendi alanında yayınlanmış uluslararası çalışmaları da merkez seçiminde dikkat edilmesi gereken önemli noktalardır.
IVF uygulamalarında sağlıklı ve canlı doğum başarısını artıran en önemli faktör, her çiftin bireysel ve genetik özelliklerine ve gebe kalmalarını engelleyen sorun ya da sorunlarına yönelik olarak o çifte veya”kişiye özel” tedavilerin uygulanmasıdır. Merkezimizde, dünyada kullanılan en son teknolojiler, üstelik yurtdışındaki merkezlere kıyasla çok daha uygun ücretlerle uygulanmaktadır. Türkiye IVF uygulamalarında dünya ortalamalarının üzerinde bir başarı göstermektedir. Bunun en önemli nedenlerinden birisi bilgi ve teknoloji takibinin iyi yapılabilmesi ve merkezler arası rekabetin yüksek olmasıdır.
Laboratuvar koşulları tüp bebek sürecinde çok önemlidir ve gebelik başarısını arttıran en önemli faktörlerden biridir.
Tüp bebek süreci klinik takipler ile gelişmesi sağlanan yumurta hücreleri ve sonrasında elde edilen embriyoların laboratuvar ortamında takibi ile ilerler. Başarılı bir gebelik süreci için yakın ve dikkatli bir şekilde büyütülen yumurtalar toplandıktan sonra hastanın eşinden alınan spermler birleştirme işlemi yapılır. Elde edilen yumurtalar son derece hassas davranılarak sperm hücresi ile birleştirilmelidir. Yine döllenerek oluşan embriyolar özel inkübatörlerde en uygun koşullarda gelişimlerini tamamlayarak transfer aşamasına gelirler. Bu aşamaya kadar olan süreçleri kliniğimizde TLI-Time Lapse Imaging yöntemi ile dakika dakika yakından izlenerek her aşaması kayıt altına alınır ve takip edilir. Bu sayede gebelik başarısı en yüksek olan embriyo seçimi, beraberinde kullanılan yapay zeka-AI teknolojisi ile belirlenir.
Belli aşamaya ulaşan embriyolara gebelik şansını arttırmak, olası genetik hastalıkları ekarte edebilmek için genetik test amaçlı biyopsi işlemi yapılmaktadır. Bu oldukça hassas bir işlem olup özel donanıma sahip görüntüleme sistemleri sayesinde kliniğimizde yaklaşık 20 yıldır son derece tecrübeli ekibimiz tarafından başarı ile gerçekleştirilmektedir.
Türkiye'nin en tecrübeli embriyoloji laboratuvarlarından birine sahip kliniğimizde bu aşamalar her gün ve her hasta için sayısız defalar tekrar edilmekte ve mutlu sona giden yolda siz hastalarımız için en son bilgiler ışığında yol kat etmekteyiz.
Kliniğimizde ayda yaklaşık 450 Tüp Bebek uygulaması yapılmakta ve haftada 7 gün boyunca kesintisiz hizmet verilmektedir. Aralıksız devam eden bu süreçte, haftalık izinler ve ameliyatlar nedeni ile sizi takip eden doktorlarınız bazen günlük olarak değişebilmektedir. Hekiminizin izinli olduğu günlerde takip ve tedavileriniz kliniğimizdeki diğer uzman hekimlerimiz tarafından yapılacaktır.
Avantajları;
1. Günlük takip ve tedavi kararınız kliniğimizdeki uzman ekibimiz tarafından değerlendirilmekte ve tedavi kararları birlikte verilmektedir.
2. Tedavi sürecinde yapılan yumurta toplama ve embriyo transferi gibi girişimsel işlemleriniz ise tecrübeli doktorlarımız tarafından ve aylık olarak önceden belirlenmiş program dahilinde gerçekleştirilmektedir.
3. Embriyoloji, androloji, genetik gibi birimlerimizin Tüp Bebek Merkezi bünyesinde bulunması ve bu birimlerin iletişim halinde olması ise tedavi sürecinizin aynı merkezden ve koordineli bir şekilde gerçekleştirilmesini sağlar.
4.Genetik hastalıklar nedeniyle merkezimize başvuran vakaları Klinik ve Moleküler Genetik uzmanlarımız birlikte değerlendirmekte ve tedavileri birlikte planlanmaktadır.
5.Preimplantasyon genetik tanı gerektiren vakalarda embriyolardan alınan biyopsiler başka genetik laboratuvarına yönlendirilmeden merkezimiz bünyesinde analiz edilmekte, hızlı ve güvenli bir şekilde sonuçlar tarafınıza ulaştırılmaktadır.
IVF uygulamalarında sağlıklı ve canlı doğum başarısını artıran en önemli faktör; özenle, her çiftin bireysel ve genetik özelliklerine ve gebe kalmalarını engelleyen sorun ya da sorunlarına yönelik olarak o çifte veya ”kişiye özel” tedavilerin uygulanmasıdır. Ülkemizde, özellikle merkezimizde, tüm dünyada kullanılan en son teknolojiler eş zamanlı olarak kullanılmakta yurtdışındaki merkezlere oranla çok daha uygun ücretlerle hastalara dünya ile eş standartlarda hizmet sunabilmekteyiz. Bu nedenle Türkiye ile Dünyanın gelişmiş diğer IVF merkezleri arasında herhangi bir fark yoktur, daha düşük maliyetlerle tüp bebek yapılabilmesi ise ülkemizin avantajıdır.
Türkiye IVF uygulamalarında Dünya ortalamalarının üzerinde bir başarı göstermektedir. Bunun en önemli nedenlerinden birisi bilgi ve teknoloji takibinin iyi yapılabilmesi ve merkezler arası rekabetin yüksek olmasıdır. Türkiye'den bu alanda son yıllarda uluslararası sunulan çalışmalar ve yayınlanan makale sayılarında da bir artış dikkat çekicidir.
Tüpler, normal bir gebeliğin oluşmasında en önemli rollerden birine sahip olan üreme organlarıdır, sadece yumurta ile spermin bir araya gelmesini sağlayan bir kanal değil aynı zamanda oluşan embriyonun ilk gelişimini sürdürdüğü bir ortamdır. IVF tedavilerinde yumurta ile spermin birleşmesi yani döllenme ve embriyo gelişimi tüplerde değil laboratuvar ortamında gerçekleşmektedir. Bu nedenle tüplerin açık olmasının IVF tedavisinde bir önemi yoktur. Ancak, tüpler daha önceden geçirilen bir enfeksiyon veya operasyona bağlı olarak tıkanmış ve içlerinde sıvı birikmiş ise başarıyı kötü yönde etkileyebilmektedir. Tüplerin uç kısımlarının kapalı olduğu durumlarda, tüpün fizyolojik seviyelerde ürettiği sıvı tüp içerisinde birikmekte ve hidrosalpenks oluşumuna neden olmaktadır. Tüplerde biriken bu sıvı zaman zaman basıncın artmasıyla rahim boşluğuna geri akım yaparak embriyonun tutunmasını engelleyebilir.
Bu olumsuz etkiler;
1- Toplanmış sıvının fiziksel etkisi ile embriyonun sürüklenerek yerinden kaymasına neden olabilir.
2- Tüp içindeki beklemiş sıvının içeriğine bağlı toksik etki ile embriyoya zarar verebilir.
3- Embriyonun tutunmasına katkısı olan ve endometriumdan salgılanan biyokimyasal markerların salınımını bozabilir.
Yukarıda belirtilen negatif etkilerden dolayı hidrosalpenksli tüp veya tüpler mümkünse laparoskopik olarak çıkarılır veya kornual blokaj yapılarak uterin kavite ile olan ilişkisi kesilir.
Polipler rahim iç duvarı kaynaklı iyi huylu yapılardır, 1 cm altındaki poliplerin tedavi başarısına etkilemediği kabul edilmektedir. Bu boyutun üzerinde polip varlığında ise histeroskopik olarak rahim içine bir kamera yardımı ile girilerek poliplerin çıkarılması gerekmektedir.
Endometrioma ya da çikolata kisti endometriozis hastalığı sonucu oluşur. Endometriozis, rahim iç duvarı olan endometrium dokusunun rahim dışına da yerleşmesi ile oluşur. Oluş mekanizması tam olarak bilinmemektedir. Endometrium dokusu yumurtalıklara gömülerek her adet döneminde lokal kanamalara neden olur. Yumurtalıklarda birikmiş bu eski kan, ameliyatta erimiş çikolataya benzer bir görüntü oluşturduğu için çikolata kisti adını alır. Endometriomalar yumurta sayısı ve gelişimini kötü yönde etkileyebilir. Tedavi yaklaşımında hastanın şikayetleri dikkate alınır. Endometriomaların çıkarılması çocuk sahibi olmak isteyen bir çiftte tercih edilmez, çünkü cerrahi ile yumurtalar zarar görebilir ve over rezervi azalabilir. Kadında şiddetli ağrı veya aşırı kanamaya yol açmış veya çok hızlı büyüme gösteren çikolata kistleri varsa cerrahi o zaman düşünülmelidir. Cerrahi kararında ayrıca hastanın yaşı ve yumurta rezervi göz önüne alınmalı bu olgularda mutlak operasyon gerekiyor ise önce embriyo dondurma işlemleri yapılıp ardından operasyona gidilmelidir.
Myom rahimin kas tabakasından kaynaklanan genellikle iyi huylu bir oluşumdur. Myom varlığında öncelikle myomun yeri, rahim iç duvarına yakınlığı ve rahim boşluğu içine doğru büyüyüp büyümediği önemlidir. Eğer myom rahim iç boşluğuna baskı yapıyor veya rahim boşluğuna doğru uzanıyor ise tedavi öncesi çıkarılmalıdır. Myom varlığında myomun yeri, büyüklüğü, kadın yaşı dikkate alınarak ameliyat kararı verilmektedir. Ancak kadın yaşı 38 yaş ve üzerinde ise zaman kaybetmemek için ameliyat öncelikli olmayıp, tüp bebek tedavisine başlanabilir. Elde edilen embriyolar dondurularak saklanıp myom uzaklaştırıldıktan 5-6 ay sonra sonra transfer edilebilirler.
Over kistlerinin IVF'e etkisi nedir?
Tedavi öncesi yumurtalıklarında kist saptanan hastalarda, kiste bağlı serum estradiol hormon düzeyi yükselmemişse tedaviye başlanabilir. Kist boyutları belirleyici değildir, ancak 7-8 cm veya daha büyük kistlerde büyüyecek follikülerin de etkisi ile over çapı daha da artarak over torsiyonuna yol açabilir. Bu nedenle overleri aşırı yanıt verecek kadınlarda uygun yaklaşım önce doğum kontrol hapı (OKS) önerip kisti baskıladıktan sonra tedaviye bir sonraki ay başlamaktır. Estrojen değerinin de yüksek bulunduğu büyük kistlerde ise kistin iğne ile aspire edilmesi önerilebilir. Uzun protokol kullanıldığında tedavi öncesi yumurtalıkları baskılamak için kullanılan analog enjeksiyonlarının alevlendirici etkisi sonucu basit kistler görülebilir. Bu kistler 3 cm’den küçük ama kandaki hormon düzeyi yüksekse kullanılan analog süresi uzatılabilir. Bununla beraber kist 3 cm’den büyük ise ve enjeksiyonun kullanım süresi uzatıldığı halde küçülme sağlanamazsa bir iğne yardımıyla bu kist sıvısı çekilip yumurtalıkta yer kaplayan kitlenin mekanik etkisi ortadan kaldırılır.
Sezaryen kesisi yapılan bölgede kesi yerinin tam olarak iyileşememesi nedeniyle rahimin ön kas dokusunda meydana gelen keseleşmeye isthmosel adı verilmektedir. Oluşan bu cep şeklindeki boşlukta adet kanı ve rahim içerisindeki normal jel kıvamındaki sıvı birikebilir, biriken kan ve sıvı hastalar da adet bitiminde uzayan kahverengi lekelenmeler ve akıntılara yol açmakta ve tüp bebek tedavisinde rahim içine akarak embriyonun tutunma (implantasyon) şansını azaltıp, düşüğe yol açabilmektedir.
Sezaryen ile doğum yaptıktan sonra tekrar gebe kalamayan ya da tekrarlayan düşükleri veya implantasyon başarısızlıkları olan hastalarda isthmosel tanısı akılda tutulmalıdır. Deneyimli hekimler tarafından yapılacak transvaginal ultrasonografi değerlendirilmesi ile tanı konulabilmektedir. Isthmosel çapının ölçümü, rahim içine sıvı akıp akmadığının tanımlanması ve sağlıklı rahim duvarı ölçümü ile operasyon gerekli olup olmadığına karar verilmektedir.
Tedavi isthmosel kesesinin histeroskopi ya da laparoskopi ile onarılmasıdır. Doktorunuz muayene bulgularınıza göre yapılmasını planladığı operasyon şekli ile ilgili bilgi verecektir.
Ameliyat edilmesi için gerekli kriterler;
-Yumurtlama dönemine yakın rahim içi boşlukta sıvı izlenmesi
-Tekrarlayan erken hafta gebelik kaybı öyküsü olması
-Tekrarlayan implantasyon başarısızlığı öyküsü bulunması
Çiftin özellikleri, tüp bebek tedavisinin başarısında önemli bir rol oynar. Çocuk sahibi olmak isteyen çiftler ayrıntılı olarak değerlendirilmeli ve sahip olduğu özelliklere göre bireyselleştirilmiş tedavi şemaları uygulanmalıdır. Kadının yaşı, yumurtalık kapasitesi, şiddetli erkek faktörünün var olup olmadığı, önceki başarısız tüp bebek uygulamaları gibi parametreler başarıyı belirleyen ana unsurlardır. Bu durumda merkezin tecrübesi ve imkanları doğrultusunda alınacak kararlarla uygun tedavi seçenekleri hastaya sunulur.
Yumurtalık rezervi iyi ve kadın yaşının 37’nin altında olduğu çiftlerde başarı şansı %55-60 iken, 40- 43 yaş arası bu şans %15 civarındadır, ancak eğer preimplantasyon genetik tanı ile normal embriyo bulunabilirse 40 yaş üstü 43 yaşına kadar elde edilen gebelik oranı genç olgulardakine benzerlik göstermektedir.
Tüp bebek tedavisinde başarıyı olumsuz yönde etkileyen en önemli faktörler,
- İleri kadın yaşı, özellikle yaşın 40'ın üzerinde olması ve yumurtalık rezervinin azalmış olması, uzamış infertilite süresi
- Tüplerde tıkanmaya bağlı sıvı birikmesi sonucu hidrosalpenks tanımlanması,
- Rahim içi doku olan endometriumun ince olması ve hormon tedavisine rağmen kalınlaşmaması
- Yumurtalıklarda şiddetli endometriozis varlığını düşündüren büyük çikolata kistlerinin bulunması sonucu yumurtalık rezervinin kötü yönde etkilenmesi,
- Endometrium tabakasının rahim kas tabakası içerisine yerleşmesi sonucu oluşan adenomyozisin embriyonun tutunma şansını azaltması.
- Erkek hastalarda şiddetli sperm faktörü olması veya sperm bulunmaması.
IVF tedavilerinde uygulamaların belirli bir sınırı yoktur. Ancak yapılan çalışmalar başarı şansında 5-6 uygulamadan sonra artış olmadığını göstermektedir. Bu durumda tekrarlayan tedavilere geçmeden önce infertiliteye neden olabilecek faktörlerin en ince detayına kadar tekrar araştırılması, olası faktörlerin ekarte edilmesi ve sonrasında tekrar tedaviye geçilmesi önemlidir. Her uygulama arasında en az 2 ay ara verilmelidir.
Bu tekniklerle başarı şansı ne kadardır?
Çiftin kendi özellikleri, tüp bebek tedavisinin başarı şansında önemli bir rol oynar. Çocuk sahibi olmak isteyen çiftler ayrıntılı olarak değerlendirilmeli ve sahip olduğu özelliklere göre bireyselleştirilmiş tedavi şemaları uygulanmalıdır. Kadının yaşı, yumurtalık kapasitesi, ciddi erkek faktörünün var olup olmadığı, önceki başarısız YÜT (yardımcı üreme teknikleri) uygulamaları gibi parametreler başarıyı belirleyen ana unsurlardır. Burada merkezin tecrübesi ve imkanları doğrultusunda alınacak kararlarla optimal tedavi seçenekleri hastaya sunulur.
Yumurtalık rezervi iyi ve kadın yaşının 37’nin altında olduğu çiftlerde başarı şansı %55-60 iken, 40- 43 yaş arası bu şans %15 civarındadır, ancak eğer preimplantasyon genetik tanı ile normal embriyo bulunabilirse bu vakalarda gebelik şansı %40'a kadar yükselebilmektedir.
Endometrium embriyonun yerleştiği rahimin en iç tabakasıdır. Embriyo tutunması ve pozitif gebelik sonucu için endometrium kalınlığının 8mm ve üzerinde olması ve paterninin 3 ayrı çizgi şeklinde ve düzgün görülmesi gerekmektedir. Eğer endometrium ince ise öncelikle bunun nedenini tanımlamak önemlidir. Geçirilen bir enfeksiyon, ameliyat veya küretaj işlemine bağlı bir yapışıklık söz konusu ise bu patolojilerin histeroskopi ile giderilmesi mümkündür. Ancak incelik endometrial dokunun hasarı sonucu oluşmuş ise histeroskopi bu durumda faydalı olmayacaktır. Nadiren geç başlangıçlı konjenital adrenal hiperplazi gibi endokrin-hormonal bir hastalık inceliğe yol açmış ise hormonal tedavi ile endometrium uygun hale getirilebilir. Endometrial kalınlığın artışına yardımcı olan en önemli tedavi estrojen tedavisidir. Bunun için yüksek dozda estrojen hormonu oral ya da transdermal yol ile veya ikisi aynı anda düşük doz aspirin ile birlikte kullanılır. Buna rağmen ince kalan endometrium durumunda ise bilimsel olarak kanıtlanmamış olmamakla beraber pentoksifilin, sildenafil, E vitamini, G-CSF gibi bir takım yardımcı tedaviler de kullanılmaktadır. PRP tedavisinin bu yöndeki etkinliğini kanıtlayan çalışmalar henüz yeterli değildir.
Yumurta büyütmek için farklı tedavi protokolleri kullanılmaktadır. Yumurtalık rezervine, hormonal özelliklere, yaşa, BMI durumuna, daha önceki tedavilere ve infertilite süresine bağlı olarak kişiye özel tedaviler seçilmektedir. Buradaki amacımız; kişinin boyu, kilosu, yumurtalık rezervi ve önceki tedavilere verdiği yanıtlar da göz önünde bulundurularak belirlenen tedavi şeması ve ilaç dozları ile kaliteli embriyolar elde edilmesi ve bu embriyoların transferi ile sağlıklı canlı bir doğum elde edilirken çoğul gebeliğin önüne geçilmesidir.
Embriyo kalitesini arttırmak için mümkün olduğunca iyi kalite yumurta elde etmek gereklidir. Bu nedenle gerçekten doğru seçilmiş ve kişiye özel bir yumurtalık uyarıcı tedavi kullanılmalıdır. Bu tedaviler esnasında doğru ilaç dozunun seçilmesi ile gereksiz yüksek doz ilaç kullanımlarının neden olabileceği tüp bebek tedavilerinin en korkulan yan etkilerinden biri olan OHSS “ovarian hiperstimulasyon sendromu - yumurtalıkların aşırı uyarılması sendromu”nun da önüne geçilmiş olur.
Bu tür yaklaşımlar sonucunda, hastaların tüp bebek tedavilerine daha iyi uyum sağladıkları ve tedaviyi bırakma oranlarının azaldığı gözlenmiştir. Kişiye özel tedaviler sayesinde; daha az ilaç kullanılarak, daha kaliteli yumurta elde edilebilmekte, bunun yanında nihai sonuç olan “sağlıklı tek bebek doğumu” hedefine ulaşmada daha başarılı olunmaktadır. Aynı zamanda daha kısa süre ve daha uygun dozlarda
Tüp bebek tedavisi sırasında kadının belirli zamanlarda ultrasonografi ve hormon testlerinin yakın takibi hem başarıyı arttırması hem de tedavinin emniyeti açısından önemlidir.
- Özellikle yumurta rezervi çok yüksek olan hastalarda yumurtalıkların aşırı uyarılmasının (OHSS) önlenmesi açısından yakın takip gerekir.
- Yumurta sayısı az olan kadınlarda yumurtaların erken çatlama riski yüksek olduğundan yakın ultrasonografi ve kan takipleri yapılmalıdır.
- Rezervi azalmış ileri yaştaki kadınlarda adetin ikinci günü düğer hormonlara ilave olarak FSH hormonuna da bakılması tedaviye başlanıp başlanmaması konusunda yönlendiricidir.
- Yumurta olgunlaştırıcı iğne verileceği gün LH hormonu erkenden yükselmiş ve/veya ertesi gün östrojen değeri düşmeye başlamış olması yumurtanın erken çatlayabileceğini düşündürüyor ise yumurta toplama saati 36 saatten daha erkene alınabilir.
- Endometrium tabakasının kalınlığı değerlendirilerek kalınlık yetersiz ise o ay embriyolar dondurularak saklanabilir.
Yumurtalıklardaki follikül sayısı tedavide önemli midir?
Yumurta follikül adı verilen içi su dolu kesecikler içindedir. Yumurtalıklardaki follikül sayısı tedavi sonucu alınacak yanıtla doğrudan ilişkilidir. Ultrason yardımıyla folliküller sayılır ve yumurtalık rezervi belirlenir (Antral follikül sayısı). Buna göre yüksek, normal sınırda ve kötü cevaplı olabilecek hastalar saptanır. Bu ayrımı yapmak önemlidir, çünkü verilecek tedavi protokolu ve başlangıç dozu buna göre belirlenir.
Yumurtalıklardaki her folikül bir yumurta içeriyor mu?
Verilen hormonlarla foiküller büyütülerek içlerindeki yumurtalar toplanır. Ancak her zaman tüm foliküllerden yumurta elde edilemeyebilir veya toplanan yumurtalar istenen olgunlukta olmayabilir. Bu durumda hastanın olgunlaştırıcı iğneyi doğru yapıp yapmadığını kontrol etmek için kanda hCG seviyesi kontrol edilir. Bu seviye 40mIU/mL altında ise ilaç doğru yapılmamış veya ilacın etkinliği azalmış olabilir.
Elde edilen her yumurta tüp bebek ya da mikroenjeksiyon yöntemi ile mutlaka döllenir mi?
Ortalama döllenme oranı %80–85 olarak gerçekleşmektedir. Bazı çiftlerde daha yüksek oranda döllenme gerçekleşirken, nadiren yumurta veya sperme ait nedenlerle düşük döllenme olabilir veya hiç döllenme olmayabilir.
Kendiliğinden oluşan veya tüp bebek yöntemleri ile elde edilen gebeliklerin yaklaşık %15'inin düşükle sonlandığı bilinmektedir. Kendiliğinden oluşan gebeliklerde erken dönemdeki düşükler bazen birkaç günlük adet gecikmesi ve bunu takip eden normalden biraz fazla miktarda bir adet kanaması olarak algılanabilir. Oysa yapılacak kan tahlilleri bunun bir gebelik kaybı olduğunu gösterecektir. Tüp bebek uygulamalarında gebelik sonuçları çok erken dönemden itibaren kan tahlilleri ile takip edildiğinden, çok erken dönemdeki gebelik kayıpları bile kesin olarak tanımlanmaktadır. Bu durum da düşük oranlarının daha yüksek olduğu gibi yanlış bir kanıya sebep olmaktadır. Aslında düşük oranı doğal gebeliklerde ve tüp bebek gebeliklerinde fark etmemektedir.
Normal yolla gebe kalan kadınlar ile IVF ile gebe kalanlar arasında gebelik sürecinde farklılıklar oluyor mu?
IVF ile gebe kalmış bir kadının normal yolla gebe kalan kadınlara göre erken doğum ve düşük doğum ağırlıklı bir bebek sahibi olma riskleri hafifçe artmaktadır. Ayrıca erkeğin azoospermik olması, ileri kadın yaşı gibi bazı özel durumlarda kromozomal ve genetik anormalliklerde artış görülebilmektedir. Ancak, embriyolara yapılacak gebelik öncesi genetik tanı (PGT) yöntemi ile sağlıklı ve kromozomları normal embriyolar seçilerek transfer edilebilir. IVF uygulamalarında daha yüksek oranda çoğul gebelik olması nedeni ile düşük ve erken doğum riski artmaktadır, ancak günümüzde yönetmeliklerle transfer edilecek embriyo sayısı kısıtlanmıştır, 35 yaş ve altı genç olgularda ilk iki denemede bir embriyo; 35 yaş üzerinde ise en fazla iki embriyo transfer edilebilmektedir. Ülkemizde uygulanmakta olan transfer edilecek embriyo sayısındaki bu kısıtlama çoğul gebelik oranını anlamlı bir şekilde azalmasına yol açmıştır.
Tüp bebek tedavisi sonucu dünyaya gelen bebekler ileri dönemlerde daha sık sağlık sorunları yaşar mı?
2013 yılında İngiltere’de tüp bebek yöntemiyle doğmuş 106.000 çocuk üzerinde yapılmış Amerikan New England Journal of Medicine’de yayınlanmış ve bugüne kadar yapılmış olan en geniş kapsamlı çalışmada bu riskin diğer çocuklara oranla daha fazla artmadığını ortaya koymuştur.
Embriyonun rahim içinde tutunabilmesi için tamamıyla etrafındaki zardan çıkması gerekir. Assisted hatching (AHA), embriyonun rahim duvarına tutunmasını kolaylaştırmak için, etrafını saran zarın inceltilmesi ya da açıklık oluşturulması işlemidir. Bu işlemin embriyo ile rahim duvarı arasındaki uyumu sağladığı ve tutunmayı arttırdığı düşünülmektedir.
AHA işlemini şu hastalarda tercih etmekteyiz:
1) Daha önceki denemelerinde iyi kalitede embriyo transfer edilmesine rağmen gebelik elde edilememiş ise
2) Nedeni izah edilemeyen implantasyon başarısızlığı durumunda,
3) 35 yaş ve üzerindeki kadınlardan elde edilen embriyolarda,
4) Embriyoyu saran zarın kalın olduğu durumlarda,
5) Yavaş gelişen embriyolarda,
6) FSH hormonu sınırda ya da yüksek olan olgularda (10 mIU/ml ve üzeri),
7) Embriyo biyopsisi yapılacak embriyolarda AHA uygulanır.
AHA 3 şekilde uygulanabilir:
1) Mekanik; cam mikro iğne ile embriyonun zarında açıklık meydana getirilir.
2) Kimyasal; Asit tyrode solüsyonu kullanılarak embriyoyu çevreleyen zar belli bölgesinden eritilerek inceltilir veya tam olarak açılır.
3) Lazer; Lazerle embriyonun zarı inceltilir veya açıklık oluşturulur. İşlem olarak en kısa sürede gerçekleştirilen ve en pratik olan yöntemdir.
Merkezimizde Lazer assisted hatching yöntemi kullanılmaktadır. Lazer asisted hatching yönteminin diğer yöntemlere göre tercih edilmesinin nedenleri şunlardır;
1) Embriyonun bulunduğu kültür ortamında, herhangi bir kimyasal kullanılmadan uygulanır.
2) İşlem olarak en kısa sürede gerçekleştirilen ve en pratik olan yöntemdir.
3) Lazer ile yapılan açıklık bilgisayar kontrollü ve mikrosaniye süreli olduğundan güvenlidir.
4) Embriyoyu ayrıca bir başka tutucu pipet ile tutmaya gerek kalmadan uygulanmaktadır.
5) Ayrıca embriyolara uygulanan genetik inceleme (PGT) için, embriyodan bir hücrenin alınması amacıyla, lazer ile embriyonun dış zarına yapılan açıklık, bu işlemin kısa sürede ve pratik olarak yapılmasını sağlar.
Polikistik over sendromu (PKOS) üreme çağındaki kadınların %6-12 sini etkileyen hormon bozukluğu ile karakterize bir rahatsızlıktır. Aşağıdaki bulgulardan iki tanesinin birlikte bulunması PKOS için tanı koydurucudur.
- Oligo-amenore: Oligomenore -adet döngüsünün 21 günden kısa 35 günden uzun olması, amenore-adet görememe
- Hiperandrojenizm: Vücudun belli bölgelerinde özellikle çene, meme çevresi , karın, sırt ve kol ve bacaklarda tüylenme, sivilce, saçlarda dökülme
- Ultrasonografide Polikistik Over Görünümü: Büyüklükleri 2–10 mm'yi geçmeyen, yumurtalıkların çevresinde yerleşim gösteren çok sayıda follikül olması.
PKOS, yumurtlamanın olmaması ve amenore nedeniyle infertiliteye neden olmakla birlikte özellikle tüylenmenin fazla olduğu hiperandrojenemik formu aynı zamanda kardiyovasküler rahatsızlık ve diabet için risk faktörlerinin kombinasyonu olan metabolik sendromla da ilişkilidir. Bu nedenle PKOS’nun doğru ve zamanında teşhisi sadece doğurganlık değil aynı zamanda hastaların genel sağlığı için de önemlidir.
PKOS' da yaştan bağımsız olarak gebelik döneminde görülen diabet, bozulmuş glukoz tolerans testi ve tip 2 diabet riski artmıştır. Obezite bu riski arttırmakla beraber varlığı şart değildir. Bu nedenle gebelik planlayan veya fertilite tedavisine başlayacak tüm PKOS’lu kadınlara OGTT -oral glukoz tolerans testi önerilir ve insülin direnci olan vakalara metformin tedavisi verilir.
Fazla kilolu veya obez PKOS’lu kadınlara, yaşları ne olursa olsun total kolesterol, LDL, HDL, trigliserit testlerini içeren açlık lipit profili istenmelidir. Sonuçlara göre gerekirse hastanın kardiyovasküler takibi planlanmalıdır. PKOS’lu tüm kadınlar sağlıklı beslenme ve düzenli fiziksel aktivite konularına dikkat etmelidir.
PKOS' da infertiliteye neden olabilecek başka bir problem yoksa öncelikle yumurtlamayı sağlamak için ağızdan kullanılan yumurtalık uyarıcı ilaçlardan klomifen sitrat veya letrozol ile tedaviye başlanır. Bu ilaçlarla gebelik sağlanamazsa gonadotropinlerle yumurtalıkların uyarılması aşamasına geçilir. PKOS’lu kadınlarda gonadotropinlerle çok sayıda yumurta büyüyebilir ve OHSS -ovaryan hiperstimülasyon sendromu oluşabilir. Bu nedenle bu ilaçların yumurta uyarıcı ilaç olarak PKOS da kullanılması durumunda çok dikkatli olunmalıdır ikiden fazla büyük follikül gelişmesi durumunda tedavi iptal edilmeli ve hastaya korunmasız cinsel ilişki yasaklanmalıdır.
PKOS’ da diğer tedavilerle gebelik sağlanamazsa IVF önerilir. IVF tedavisinde bu vakalarda çok sayıda yumurta gelişeceği için OHSS açısından vaka yakın takip edilmeli ve tüm embriyolar dondurulmalıdır. Merkezimizde PKOS olan vakalarda OHSS sendromunu engellemek için yumurta olgunlaştırmak amacıyla analog trigger yaparak ve tüm embriyoları dondurma stratejisini uygulayarak OHSS gelişmesini engelliyoruz.
Aşırı kilo alımı ise sendromun bulgularını daha da olumsuz etkilemektedir. Bu nedenle vakalar bu konuda bilgilendirilmeli kilo vermeleri için bir diyetisyene yönlendirilmelidir. Kilo vermeyi başaran ve vücut kitle indeksi 28 kg/m2’nin altına inen hastalarda tedaviye olumlu yanıt oranı artmakta, hatta kendiliğinden gebelikler görülebilmektedir.
PKOS'da tüylenme, akne, erkek tipi saç dökülmesi görülebilir. Bu durumlarda androjen hormonları açısından vaka değerlendirilmeli ve sonuçlara göre tedavinin yönü belirlenmelidir.
Metformin kullanımı ne zaman gereklidir?
Metformin, insülin duyarlığını arttırmak amacıyla şeker hastalığının tedavisinde kullanılan bir ilaçtır. Polikistik over sendromunda insülin direnci ve androjen hormonlarında artış görülebilmektedir. Artmış insülin direncine eşlik eden yüksek kan insülin düzeyleri ve tüylenmeye neden olan yüksek androjen hormonları bu ilacın ortalama 2 aylık kullanımı sonrası normale dönebilmekte; hastaların düzenli adet görmesi ve normal yolla hamile kalması da mümkün olabilmektedir. Metforminin yemeklerle birlikte günde 3 kez 500 mg. veya günde 2 kez 850 mg. alınması önerilmektedir. İlaca başlamadan önce karaciğer ve böbrek fonksiyonları kontrol edilmelidir. Oluşabilecek iştahsızlık, bulantı, ishal gibi yan etkiler genellikle bir hafta içinde azalır.
Metformin kullanımına tedavi süresince ve gebeliğin 8–10.haftalarına kadar devam edilmektedir. Bu ilacın kullanımı sonrası anormal bebek doğumuna ilişkin bilgi bulunmamaktadır.
POI, 40 yaşından önce yumurta rezervinin ileri derecede azalmasına bağlı oluşan bir tablodur. Tanı için aşağıdaki iki bulgunun birlikte olması gerekir.
• Adet düzeninin 3- 4 ay aralıklarla olması veya tamamen kesilmesi
• Adetin 2.günü bakılanFSH düzeyinin en az iki kez 25 mIU/L üzerinde olması.
POI görülme sıklığı popülasyonlar arası değişmekle beraber 40 yaşından genç kadınlarda yaklaşık %1, 30 yaşından genç kadınlarda yaklaşık %0.1, 20 yaşından genç kadınlarda ise %0.01 oranında görülmektedir. Bu durumun nedenleri tam olarak bilinmemekle beraber çok sayıda teori öne sürülmektedir:
1-Genetik nedenler
POI vakalarının karyotiplerinde sayısal ve yapısal anormallikler bulunabilir.
Turner sendromu: normal dişi karyotip 46 XX olması gerekirken Turner Sendromunda karyotip 45 X0 olup X kromozomlarından biri eksiktir. Görülme sıklığı yaklaşık 1/2500 civarındadır. Klinik olarak kısa boy, yele boyun görünümüne sahip olan bu vakalar genelde adet görememe şikayeti ile doktora başvururlar. Bu vakaların %’35’i mozaik paterne (45 XX/45X0) sahip olabilirler. Mozaik Turner Sendromları başlangıçta adet görebilirler mozaikliğin derecesine göre zamanla adetleri azalabilir veya kesilebilir. Turner sendromunda POI ile beraber kardiyolojik problemler de olabilir vakalar bu açıdan da değerlendirilmelidir.<
FMR1 gen mutasyonu: POI vakalarında %6 oranında X kromozomu üzerinde bulunan FMR1 geninde premutasyon saptanmaktadır. Bu mutasyona sahip vakalar mental retarde çocuk doğurabilirler ve bu mutasyonu gelecek nesillere aktarabilirler. Bu nedenle POI olan vakalarda mutlaka bu genin premutasyon taramasının yapılması önerilmelidir.
2- Kemoterapi -radyoterapi:
Kemoterapi kullanılan ilacın dozuna ve süresine, radyoterapi ise uygulanan bölge ve doza bağlı olarak yumurtalıklarda hasar oluşturarak erken yumurtalık yetmezliğine neden olabilir. Kemoterapi ve radyoterapi uygulanması gereken vakalara bu tedaviler öncesi yumurtalarını, evli iseler embriyolarını dondurmaları konusunda mutlaka bilgilendirme yapılmalıdır.
3-Otoimmün hastalıklar:
Hipotiroidi, addison hastalığı, diyabet gibi otoimmün hastalıklar POI ile beraber sıklıkla görüldüğü için POI'nin otoimmün nedenlere bağlı olabileceği de düşünülmektedir. Bu hastalıklar açısından vakalar detaylı bir şekilde değerlendirilmelidir.
4-Ailevi öykü:
POI olan vakaların %4-5’inde aile öyküsü mevcuttur. Aile öyküsü olan vakalarda, ailedeki diğer genç kadınların bu konuda bilinçlendirilmesi ve çocuk istemi varsa ileri yaşları beklemeden planlama yapmaları konusunda bilgilendirilmeleri önerilir.
POI olan kadınların çoğunda menopoza yaklaşan veya menopozda olan kadınlarda görülen sıcak basmaları, vaginal kuruluk, gece terlemeleri, uykusuzluk, sinirlilik, libido azalması gibi semptomlar görülebilir. Bu durum artık yumurtalıklarda östrojen üretiminin çok azaldığını yani rezervin tükenmek üzere olduğunu göstermektedir. Düşük östrojen seviyeleri kemik erimesine ve kalp damar hastalıklarına yol açabilir. POI olan kadınlar yaşam süreleri boyunca bu yönden büyük risk altındadır. Gelişebilecek tüm olumsuz koşullardan korunmak için yaşam tarzlarını düzenlemeleri ve gerekli tetkikleri yaptırarak uygun tedavileri uygulamaları konusunda desteklenmeleri büyük önem taşımaktadır.
Tekrarlayan gebelik kaybı 24. haftadan önce meydana gelen 2 veya daha fazla gebelik kaybı olarak tanımlanır. Gebeliklerin yaklaşık %15-25’i düşük ile sonuçlanır.
Tekrarlayan gebelik kayıplarına birçok faktör neden olabilir. Bunlar;
Yaş: 35 yaş altı kadınlarda erken gebelik kaybı olma ihtimali yaklaşık %10 iken, 40 yaş üstü kadınlarda bu oran %50' ye kadar ulaşmaktadır. Erken gebelik kayıplarının %60 oranında nedeni kromozom bozuklukları olup bunların çoğu anne yaşı ile birlikte artış gösteren trizomilerdir.
Kromozomal Bozukluklar: Tekrarlayan gebelik kaybı olan çiftlerin %2-5’inde kromozomal bozukluklar mevcut olup bunlar çoğunlukla yapısal kromozom anomalisi olan translokasyonlarıdır. Çiftlerin birisinde translokasyon tespit edildiğinde mutlaka genetik konsültasyon yapılmalıdır. Gebelik öncesi PGT ''preimplantasyon genetik tanı'' ile, gebelik olması durumunda ise koryon villus örneklemesi veya amniosentez ile tarama yapılmalıdır.
Anatomik Bozukluklar: Konjenital uterin anomali olarak adlandırılan doğuştan rahim şeklinin normal olmaması genel popülasyonda % 4.3 oranında görülürken TGK öyküsü olanlarda görülme oranı %12.6’dır. Bu anomaliler; uterin septum (rahim perdesi), unikornuat uterus (yarım rahim), bikornuat (kalp şekilli rahim) veya didelphis uterus(iki ayrı uterus) şekinde olabilir. Genellikle tanı histerosalpingografi, 3 boyutlu ultrasonografi veya pelvik MRI ile konulmaktadır.
Trombofili (pıhtılaşmaya eğilim): Kendisinde veya 1. derece yakınları olan anne-baba- kardeşlerinde tromboz öyküsü veya beyin veya akciğere pıhtı atma öyküsü olan vakalarda Faktor V Leiden ve Protrombin Gen mutasyonları, Protein C eksikliği, Protein S eksikliği ve Antitrombin III eksikliği gibi pıhtılaşma testlerinde anormallik olabilir. Bu testlerin tekrarlayan gebelik kaybında rutin taranması tartışmalıdır. Anti-Nükleer Antikor (ANA) pozitif vakalarda TGK'nın daha fazla olduğu gösterilmiş olup bunun hangi mekanizma ile gebelik kaybı artışında rol aldığı tespit edilememiştir.
Hormonal ve Metabolik Faktörler: Tiroid hastalıkları, kontrolsüz diabet ve hiperprolaktinemi tekrarlayan gebelik kayıplarına neden olabilmektedir.
Enfeksiyon: Bir defa olan düşüklerde enfeksiyona neden olan ajanlar tespit edilebilmesine rağmen tekrarlayan düşük vakalarında belirli bir enfeksiyon ajanı gösterilememiştir ve rutin tarama yapılması önerilmemektedir.
Yaşam stili ve çevresel faktörler: Sigara içmek ile tekrarlayan gebelik kaybı arasında net ilişki tespit edilmese de tekrarlayan gebelik kaybı olan vakalara embriyo gelişim kalitesini bozabileceği için sigarayı bırakmaları önerilmelidir. Kokain kullananlarda ve düzenli olarak haftada bir gün 3-5 kadeh alkol alanlarda gebelik kaybı riski artmaktadır. 3 kupadan fazla kafein tüketimi ile tekrarlayan gebelik kaybı oranının arttığı gösterilse de net bir ilişki olduğu kanıtlanamamıştır. Obezitenin tekrarlayan düşüklerin bir nedeni olabileceği gösterilmiştir. Stres ile düşük oranının arttığı literatürde az sayıda çalışmada gösterilse de kesin olarak artırdığı ispat edilememiştir. Gebelik sırasında cinsel ilişkinin tekrarlayan gebelik kaybı ile bağlantısı gösterilmemiştir.
Antifosfolipid sendromu: TGK vakalarının %5-20 ‘sinde antifosfolipid antikorları pozitiftir.
Antifosfolipid Sendrom nedir?
Aşağıda belirtilen klinik kriterlerden biri ve laboratuvar kriterlerinden birinin birlikte olması durumunda antifosfolipid sendromundan bahsedilir.
Klinik kriterler;
Vasküler tromboz (Damarlarda pıhtı oluşumuna bağlı tıkanıklık)
Gebelikte morbidite;
a- 10 haftadan büyük nedeni açıklanamayan bir veya daha fazla gebelik kaybı (ultrasonografik olarak veya muayene ile normal görünmesine rağmen)
b- 10. haftadan önce meydana gelen nedeni bilinmeyen 3 veya daha fazla ardışık düşük (anneye ait hormonal veya anatomik bozukluk olmaması ve annenin veya babanın kromozomal bozukluğunun olmaması koşuluyla)
c- Eklampsi, ağır preeklampsi veya plasental yetmezliğe bağlı morfolojik olarak normal olan bir veya daha fazla 34 hafta öncesi erken doğum öyküsü
Laboratuvar kriterleri;
1-Lupus antikoagulan test pozitifliği (12 hafta arayla yapılmış iki veya daha fazla test sonucunun pozitif olması)
2-Antikardiolipin antikor IgG ve/veya IgM testinin pozitif olması (12 hafta arayla yapılmış iki veya daha fazla test sonucunun pozitif olması)
3-B2 glikoprotein antikor IgG ve/veya IgM testinin pozitif olması (12 hafta arayla yapılmış iki veya daha fazla test sonucunun pozitif olması)
TGK vakalarının % 5-20 sinde Antifosflipid antikor pozitifliği mevcuttur.
Antifosfolipid sendromu tanısı konulan vakalara düşük doz aspirin (75-100 mg) gebelik öncesi başlanıp gebelik oluştuğunda düşük doz aspirin kullanımına ek olarak LMWH (düşük moleküler ağırlıklı heparin) tedavisi önerilmektedir.
Vakalarda TGK nedenleri araştırılıp nedene yönelik tedavi yapılmalıdır. Hastaların %50 sinde kesin bir neden bulunamamakla beraber tedavi nedene yönelik olmalıdır.
-Düşük materyalinin anormal karyotipi veya çiftlerden birinin anormal karyotipe sahip olması durumunda preimplantasyon genetik tanı (PGT) yapılması önemlidir. Nedeni belli olmayan TGK olan vakalarda PGT yapılmasının faydası tam olarak gösterilememiştir.
-Kalıtsal trombofilisi olup TGK olan vakalarda tromboemboli riski yoksa antikoagülan tedavi verilmesinin faydası net olarak gösterilememiştir.
-Antifosfolipid sendromu tanısı konulan vakalara düşük doz aspirin (75-100 mg) gebelik öncesi başlanıp gebelik oluştuğunda LMWH (düşük moleküler ağırlıklı heparin) eklenerek aspirin ve LMWH tedavisi önerilmektedir.(Not:detaylı bilgi için TGK nedir? sorusuna bakabilirsiniz.)
-Klinik hipotiroidisi olanlar medikal olarak tedavi edilmelidir. TSH için 1.trimester üst limit 2.5mU/l olması tavsiye edilmektedir. Subklinik hipotiroidisi olan vakalarda tedavi verilmesinin yararı ispat edilmemiştir.
-İnsülin direnci olan PKOS (polikistik over sendromu) olgularında metformin tedavisin faydası olduğu gösterilmiş olup gebelikte de kullanımına devam edilmesi önerilmektedir.
-Konjenital uterin malformasyonlardan (doğuştan rahmin yapısal anormallikleri) uterin septum dışındaki anormalliklerin cerrahiden fayda görme oranı düşüktür.
-Uterin patolojiler: Submukozal myom ve poliplerin TGK nedeni olduğu ispat edilmemiş olsa da cerrahi olarak çıkarılması önerilir. İntramural myomların ise cerrahisi önerilmez. Ancak uterin kaviteye belirgin bası yapan büyük intramural myom olgularında cerrahi olarak çıkarılması önerilir. Geçirilmiş operasyonlara bağlı rahim içinde oluşan deformiteler veya yapışıklıkların histeroskopi ile düzeltilmesi önerilir.
-Tekrarlayan 2. trimester (12-28 hafta) gebelik kaybı olan vakalarda servikal yetmezlik açısından yakın takip yapılıp gerekirse servikal serklaj (rahim ağzına dikiş atılması) önerilir.
-TGK olan vakaların eşlerinin sigara ve alkol tüketimini azaltması, aşırı egzersiz ve aşırı kilodan kaçınılması sperm parametrelerini iyileştirerek şansı artıracaktır.
Nedeni belirlenemeyen TGK vakalarında lenfosit aşısı, IVIG (intravenöz immünglobulin), glukokortikoid ve antikoagülan tedavinin faydası gösterilememiştir. Bunun dışında intralipid ve G-CSF tedavileri ile ilgili yeterli kanıt yoktur.
Endometrial injury (rahim zarına çizik atma) yapmanın TGK vakalarında yararı kanıtlanamamıştır.
Tiroıd bezi hipofizden salgılanan tiroid uyarıcı hormon -TSH kontrolünde metabolizmada önemli rol alan tiroid hormonlarını (T3- T4) salgılayan endokrin bir organdır. Hipotiroidi tiroid bezinin yeterince tiroid hormonu salgılamaması nedeniyle ortaya çıkan hormonal bir bozukluktur. Vücutta yeterli tiroid hormonu salgılanmadığı zaman hipofizden TSH salgılanması artar ve yapılan testlerde serbest T4 düzeyi düşük, TSH düzeyi yüksek (TSH > 4 mIU/L) çıkar . Hipotiroidinin en sık nedeni kanda tiroid antikorlarının pozitif olduğu Hashimoto tiroiditi adı verilen otoimmün bir hastalıktır. Hipotiroidinin infertilite, düşük, kötü gebelik ve fetal sonuçlar ile ilişkili olduğu kanıtlanmıştır. Bu nedenle tüm gebe kadınlarda olduğu gibi, infertilite sorunu olan tüm kadınlar tiroid fonksiyonu yönünden taranmalıdır ve hipotiroidi tespit edilirse tedavi edilmelidir. Hipotiroidinin tedavisinde en çok kullanılan ilaç levotiroksindir. Levotiroksin, genellikle günde bir kez alınan bir tablettir. Tedavi süresince aralıklı olarak tiroid hormon düzeyleri kontrol edilmelidir.
Subklinik hipotiroidi (SCH) ise TSH seviyesinin normal referans aralığının üstünde (TSH > 4 mIU/L) olmasına rağmen serbest t4 seviyesinin normal aralıkta olmasıdır. Özellikle gebelik planlayan kadınlarda SCH tanısı ve ne zaman, nasıl tedavi edileceği halen tartışmalıdır. Bu tanımlamaya göre doğurganlık dönemindeki kadınlarda görülme oranı %4-8 dir. TSH' nun normal referans aralığı gebelikte değişmekte ve birçok laboratuvar gebe olmayanlarda üst sınırı 4mIU/L kabul ederken gebelik döneminde üst sınırı 2.5 >mIU/L olarak kabul etmektedir.
SCH (gebelikte TSH > 4 mIU/L tanımlandığında ) abortus ve kötü gebelik sonuçları ile ile ilişkili olduğunu gösteren orta derecede kanıt varken infertiliteyle ilişkisi bulunmamıştır. TSH 2,5- 4 mIU/L ise abortus ve kötü gebelik sonuçları ile ilişkili olduğunu gösteren kanıt yoktur.
Tiroid antikorlarının abortus ile ilişkili olduğunu gösteren iyi kanıtlar ve infertilite ile ilişkili olduğunu gösteren orta derecede kanıtlar olduğu için levotiroksin tedavisi özellikle TSH seviyesi >2,5 ve tiroid otoantikorları pozitif olan kadınlarda gebelik sonuçlarını iyileştirebilir.
Prolaktin, beynin alt tabanında bulunan hipofiz bezinin ürettiği bir hormondur. Primer olarak memelerde süt üretiminden sorumludur. Prolaktin salgılanmasında artış, GnRH -Gonadotropin salgılanmasını uyaran hormon salınımını azaltarak üremede önemli rol alan FSH ve LH hormonlarının salınımını azaltır. Bu durum adet düzensizliğine, göğüslerden süt gelmesine yumurtlamanın olmamasına ve infertiliteye yol açar.
Prolaktin ölçümü günün herhangi bir saatinde yapılabilir, proteinli gıda alınmışsa tercihen 4 saat sonra yapılmalıdır.
Prolaktin yükseliğinin nedenleri
1-Fizyolojik nedenler: Gebelik, emzirme, meme uçlarının uyarılması, aşırı stres veya aşırı egzersiz.
2-Kullanılan bazı ilaçlar: Antidepresanlar, estrojen içeren ilaçlar tansiyon ilaçları…
3-Patolojik nedenler: Hipofiz bezinde prolaktin salgılayan iyi huylu tümör-Prolaktinoma
4-Sistemik rahatsızlıklar : Hipotiroidi, kronik böbrek yetersizliği, siroz, epileptik nöbetler
Hiperprolaktinemi tespit edildiğinde;
-Şikayeti olmayan vakalarda makroprolaktin tayini yapılmalıdır. Makroprolaktin büyük molekül yapısına bağlı olarak klinik bulgu vermeyen bir hiperprolaktinemidir. Makroprolaktin tespit edildiğinde ilave tetkik ve tedaviye gerek yoktur.
-Prolaktin yüksekliği ilaç kullanımına bağlı olabileceği için hiperprolaktinemi yapan ilaç kullanımı öyküsü varsa ilaç en az 3 gün kesildikten sonra prolaktin ölçümü tekrarlanmalıdır.
-Hiperprolaktinemi yapan fizyolojik durumlar ve hipotiroidi, kronik böbrek yetersizliği gibi prolaktin yüksekliğine neden olan hastalıklar açısından değerlendirilmelidir.
-Prolaktin değeri 100 ng/ml nin üzerinde ise hipofiz MR çekilmelidir. Hipofizde adenom tespit edilmesi durumunda vaka endokrinoloji uzmanına yönlendirilir.
Hiperprolaktinemi tedavisinde dopamin agonistleri olan cabergolin veya bromokriptin kullanılır. Dopamin agonistleri vakaların %90’ında prolaktin seviyesini düşürür, adenom varsa boyutunu küçültür. Cabergolin (dostinex) bromokriptinden daha az yan etki gösterir ve genel olarak prolaktin düzeylerini daha hızlı düzeltir.
Kanın pıhtılaşmaya eğiliminin artması veya aşırı pıhtılaşması ve buna bağlı olarak venöz tromboemboli riski olmasıdır. Kalıtsal olabildiği gibi edinsel (sonradan kazanılmış ) faktörlere de bağlı olabilir.
Trombofili açısından kimler taranmalıdır?
1- Geçirilmiş venöz tromboemboli öyküsü olanlar: Risk faktörü (örneğin; gebelik, doğum kontrol hapı kullanımı, cerrahi işlemler, uzun süreli hareketsizlik gibi) olsun veya olmasın venöz tromboemboli geçirmiş hastalar
2- Ailevi öyküsü olanlar: 1.derece akrabalarında (anne, baba, kardeş, çocuk) geçirilmiş venöz tromboemboli öyküsü olanlar, 1.derece akrabalarında (anne ,baba, kardeş, çocuk) yüksek riskli kalıtsal trombofili öyküsü olanlar
*Trombofili tarama panelinde hangi testler olmalıdır?
Kalıtsal trombofili testleri;
Faktör V,
Faktör II,
Antitrombin III,
Protein S,
Protein C
Edinsel trombofili testleri ( Antifosfolipid antikorlar)
Antikardiolipin IgG,IgM
B2glikoprotein IgG,IgM
Lupus antikoagulan
*Hangi testlerin pozitifliği yüksek risk hangileri düşük risk taşır?
Yüksek riskli trombofili testleri
-Antitrombin III eksikliği
-Faktör V homozigot mutasyon veya faktör II homozigot mutasyon
-Faktör V ve Faktör II heterozigot mutasyonun birlikte olması
-Antifosfolipid sendrom
Düşük riskli trombofili testler
-Faktör V heterozigot
-Faktör II heterozigot
-Protein C veya Protein S eksikliği
* Kimlere antikoagulan (kan sulandırıcı) tedavi verilmelidir?
1-Düşük riskli trombofili testleri pozitif olanlarda gebelik ve doğum sonrası yakın takip yapılmalı. Ek risk faktörleri varsa (obezite, sezaryen ile doğum, hareketsizlik) doğum sonrası dönemde antikoagulan tedavi verilmelidir.
2-Düşük riskli trombofili testi pozitif olup kendisinde veya 1. derece akrabalarında VTE öyküsü olanlarda gebelik süresince ve doğum sonrası 6 hafta antikoagulan tedavi verilmelidir.
3-Yüksek riskli trombofili öyküsü olanlara gebelik süresince ve doğum sonrası 6-8 hafta antikoagulan tedavi verilmelidir.
(Amerika obstetrik ve jinekoloji derneğinin (ACOG) trombofili için yayınladığı 2018 kılavuzundan alınmıştır.)
İmplantasyon, transfer edilen embriyonun rahim içine gömülmesi, tutunması ve gebelik oluşturması durumudur. TİB (Tekrarlayan implantasyon başarısızlığı) tanımı yıllar içinde değişiklik göstermiş olup kesin bir tanımlama yapılmamıştır. Tüp bebek uygulamalarında yaşanan yeni gelişmeler ışığında yapılan yeni tanımlamaya göre TİB, 40 yaş altındaki bir kadında 3 veya daha fazla taze ya da dondurulmuş embriyo transferine rağmen ya da 4 adet iyi kalite embriyo transferine rağmen gebelik elde edilememesidir.
TIB nedenleri;
-Sonradan kazanılmış rahim içi patolojiler (submuköz myom, büyük rahim içine bası yapan intramural myom, endometrial polip, rahim içi yapışıklıklar, adenomyozis) embriyonun rahim içine tutunma şansını azaltır
TIB saptanan vakalarda yapılacak testler;
TIB tedavisinde öneriler;
-Canlı doğum ulaşabilecek iyi kalite embriyo seçimini sağlamak için yapılacaklar;
-Uterusa ait patolojiler için yapılacaklar;
1-Histeroskopi ve/ veya laporoskopi ile düzeltilmesi ; uterus ile ilgili (myom çıkarılması, polip çıkarılması, rahim içi yapışıklık açılması, rahim içi perde düzeltilmesi), tüpler ile ilgili (tüplerin kapatılması ya da çıkarılması)
2-İnce endometrium nedenli hormon tedavileri
-Trombofili saptanmış olan olgularda düşük molekül ağırlıklı heparin ve aspirin tedavisi verilir.
-İmmunolojik tedavilerden (İntravenöz immunglobulin, intralipid…) hastaların fayda göreceği kanıtlanmış değildir. Ancak nedeni açıklanamayan TIB vakalarında hastaya göre değerlendirme yapılarak uygulanabilir.
-Yaşam tarzı değişiklikleri; kilo kaybı, sigara ve alkol bıraktırılması
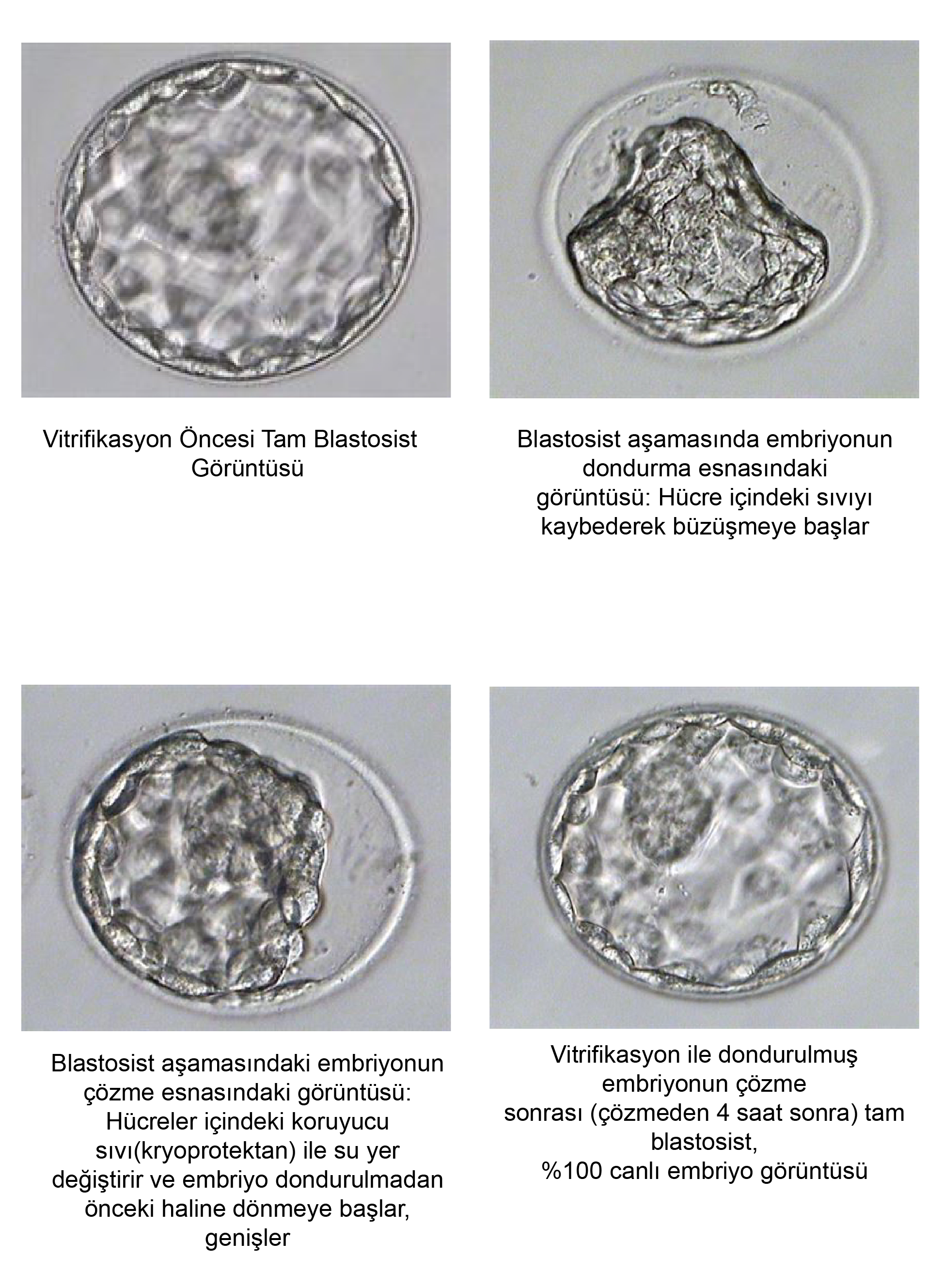
Dondurulmuş çözülmüş embriyo transferinde embriyo daha önceden elde edilmiş olduğu için yapılacak işlem rahim iç tabakası dediğimiz endometriyumu transfer için hazırlamaktır.
Endometrial hazırlık farklı şekillerde yapılabilir.
1-Doğal siklus
2-Yapay (artifisiel siklus)
3-İndüklenmiş siklus
Dondurulmuş çözülmüş embriyo transferi için adetin 2.günü ultrasonografi ile rahmin ve yumurtalıkların durumu değerlendirilerek vaka için uygun yöntem belirlenir.
Merkezimizde en çok tercih ettiğimiz yöntem ilaç kullanmayı gerektirmediği için naturel(doğal) siklusta endometrial hazırlıktır. Endometriumun transfer öncesi östrojen hormonunun etkisiyle belli bir kalınlığa ulaşması gerekmektedir. Düzenli adet gören kadınlarda ayda bir yumurta büyür, büyüyen yumurta östrojen hormonu salgılayarak rahmin belli bir kalınlığa ulaşmasına neden olur. Bu nedenle yumurtalıkları düzenli çalışan kadınlarda dışardan östrojen hormonu vermeye gerek kalmaz. Adetleri düzenli olan vakalarda adetin 2. günü yapılan muayene sonuçlarına göre yumurtalıklarda hormon üretimi yapan bir kist yoksa rahim transfer için uygunsa vakaya adet siklusunun uzunluğuna göre bir sonraki muayene tarihi belirlenerek randevu verilir. Yumurta belli bir boyuta ulaşınca çatlatma iğnesi verilerek embriyo transfer günü belirlenir.
Tüm vakalar doğal siklus için uygun olmayabilir bu vakalara yapay (artifisiyel) siklus olarak isimlendirilen dışardan östrojen hormonu verilerek endometrium transfer için hazırlanır. Özellikle düzenli yumurtlaması olmayan vakalar ve ince endometrium öyküsü olan vakalarda rahmin belli bir kalınlığa ulaşması için östrojen hormonunu dışardan ilaç olarak vermek gerektiği için yapay siklusta endometrıal hazırlık tercih edilir. Yapay siklusta embriyo transferi planlanan vakalara adetin 2. günü yapılan muayene sonuçlarına göre östrojen tedavisine başlanır, yaklaşık 12- 14 gün östrojen tedavisi verildikten sonra endometrium yeterli kalınlığa ulaşınca progesteron desteğine başlanarak transfer zamanını belirlenir.
Düzenli yumurtlaması olmayan ve dışardan östrojen hormonu kullanması riskli (obez ,pıhtılaşmaya eğilimi olan vakalar, kanda östrojen hormonunun yükselmesini istemediğimiz meme kanseri açısından risk taşıyan vakalar) vakalara da indüklenmiş siklusta endometrial hazırlık yapılır. Bu uygulamada yumurtalıkları uyarıcı ilaçlar (klomifen sitrat,letrozol) verilerek yumurtlama sağlanabilir. Yumurta belli bir boyuta ulaşınca çatlatma iğnesi yapılarak transfer zamanı belirlenir bundan sonraki aşama doğal siklustaki gibi devam eder.
Üreme çağındaki kadınlarda her ay bir yumurta büyür ve gerekli olgunluğa ulaştıktan sonra çatlar. Yumurtlama döneminden sonra gebelik olmazsa yaklaşık 12-14 gün sonra adet kanaması başlar. Yumurtlamadan itibaren adet başlangıcına kadar olan bu süreye luteal faz denir. Luteal faz gebeliğin oluşması ve devam etmesi için önemli bir dönemdir ve bu dönemde corpus luteumun (yumurta çatladıktan sonra follikülde oluşan yapı) yeterli düzeyde progesteron salgılaması gerekir.
Tüp bebek tedavisinde kullanılan bazı ilaçlar corpus luteumun yeterli progesteron salgılaması için gerekli olan Luteinizan hormon (LH) düzeyinin baskılanmasına yol açarak progesteron üretimini bozar.
Bu nedenle luteal fazın gebelik oluşması ve devamı için desteklenmesi gerekir.Bu tedaviye luteal faz desteği denir.
Luteal faz desteğinde progesteron tedavisi 4 farklı yolla verilebilir. Bunlar;
1) İntramuskuler progesteron (Kas içine enjeksiyon): Kandaki progesteron seviyesini hızlı bir şekilde yükseltir. Yağlı bir enjeksiyon olduğundan ağrılı bir uygulamadır, enjeksiyon yerinde steril soğuk abseye yol açabilir.
2) Vajinal progesteron (crinone jel®, lutinus vajinal tablet®): Vajinal yoldan uygulanır. Vaginal yoldan emilimi yüksektir vaginal yoldan uterusa difüzyon ile geçerek rahim iç tabakasında kandan daha yüksek konsantrasyonlar ulaşır. Vajinal jel vajinal irritasyon ,kaşıntı yapabilir.
3) Oral progesteron ağızdan alınır kullanımı kolaydır son zamanlarda yapılan çalışmalar vaginal yoldan kullanılan progesteronla aynı etkinliğe sahip olduğunu göstermiştir.
4) Subkutan progesteron: Cilt altına uygulanır. Ciltte kızarıklık ve tahriş yapabilir.
Yumurta dondurma işlemi sağlık bakanlığının 2014 yılında yayınladığı ‘Üremeye Yardımcı Tedavi Uygulamaları ve Üremeye Yardımcı Tedavi Merkezleri Hakkında Yönetmelik’ uyarınca sadece aşağıda belirtilen tıbbi zorunluluk hallerinde uygulanabilmektedir. Oositlerin dondurulması için tıbbi zorunluluk oluşturan bu durumun tıbben kanıtlanması ve raporlanması gerekmektedir.
1- Kemoterapi ve radyoterapi gibi yumurtalık hücrelerine zarar veren tedaviler öncesinde,
2- Üreme fonksiyonlarının kaybedilmesine yol açacak olan yumurtalıkların alınması gibi operasyonlar öncesinde,
3- Düşük over rezervi olup henüz doğurmamış veya aile öyküsünde erken menopoz hikayesinin üç uzman doktordan oluşan sağlık kurulu raporu ile belgelendirilmesi durumunda yumurta dondurma işlemi yapılabilir.
Yönetmeliğe göre dondurma işlemlerinde, ayrıca yumurtası dondurulan kişinin kanında bakılacak DNA kimliklendirme analizinin bulunması şartı vardır.
Yumurta dondurma işlemi nasıl yapılır?
Adetin 2. günü yapılan ultrasonografi ve hormon sonuçlarına göre tedaviye başlanır. Hormonal tedavi yumurta toplama aşamasına kadar toplam 10-12 gün sürmektedir. Bu süreçte 4-5 kez hormon değerleri ve ultrasonografi kontrolü yapılır. Yumurta büyüklüğü 18-19 mm boyutuna ulaşınca verilecek olgunlaşmayı tetikleyici enjeksiyondan 36 saat sonra hafif sedasyon anestezisi ile yumurtalar toplanır ve dondurulur.
Hücre dondurma teknolojisindeki gelişmelere paralel olarak günümüzde uygulanan yöntemler ile üreme hücreleri başarılı bir şekilde dondurulabilmektedir. Dondurma işlemi temel olarak dondurulacak yumurta hücresi hazırlık aşamasından sonra koruyucu (kryoprotektan) solüsyonlarla karıştırılarak sıvı azot içerisine bırakılması şeklinde uygulanmaktadır. Merkezimizde yumurta dondurma işlemi için hızlı dondurma tekniği kullanılmakta ve işlem yaklaşık 20 dakikada tamamlanmaktadır. Yumurta hücreleri -196 santigrat derecedeki sıvı nitrojen içinde uzun yıllar saklanabilmekte ve daha sonra üreme tedavilerinde kullanılabilmektedir.
Yumurta dondurma işleminde başarı oranı nedir?
Yumurta hücresi insan vücudundaki en büyük hücredir ve bu nedenle içerisinde çok miktarda su molekülü barındırır. Su molekülünün fazla olması, donma sırasında su moleküllerinin kristalleşmesine ve oluşan su kristallerinin yumurta hücresine zarar vermesine yol açabilir. Özellikle son yıllarda kristalleşmeyi belirgin şekilde azaltan vitrifikasyon yönteminin kullanımı ve bu amaçla kullanılan solüsyon ve protokollerdeki iyileşmelerle artık taze denemelere benzer gebelik sonuçları elde edilmektedir. Dondurulan yumurtaların çözme sonrası canlılığını yitirme riski %5’ in altındadır. Yumurta dondurma işlemi tüp bebek tedavisinde etkinliği kanıtlanmış başarılı bir teknik olarak yerini almıştır.
Dondurulmuş oositlerin saklama ve yasal imha koşulları nelerdir?
"Üremeye Yardımcı Tedavi Uygulamaları ve Üremeye Yardımcı Tedavi Merkezleri Hakkında Yönetmelik″ çerçevesinde; dondurulmuş oositler yasal olarak en fazla 5 yıl süre ile saklanabilmekte ve saklama süresinin 1 yılı aşması halinde her yıl, saklanmaya devam edilebilmesi için, kişinin yumurtasını dondurduğu merkeze başvuruda bulunarak talebinin devam ettiğini ifade eden imzalı dilekçe vermesi gerekmektedir. Dondurulan örneklerin 5 yıldan uzun saklanması sağlık bakanlığının iznine bağlıdır.
Dondurulan oositler yasal olarak, kişinin yıllık olarak saklama talebini yenilememesi, yazılı olarak imha talebinde bulunması ve ölüm hallerinde saklama süresine bakılmaksızın imha edilir.
4-5 günlük cinsel perhiz sonrası semen analizi yapılması önerilir. Bu süre semenin değerlendirilmesi için çok önemlidir, perhiz süresinin uzaması halinde sperm sayısı artar, sperm hareketliliği ve canlılığı azalır, sperm DNA'sının zarar görme ihtimali artar, perhiz süresinin kısa olması ise sperm sayısının azalmasına ve sperm hareketliliğinin artmasına yol açar. Her iki şekilde de sonuç tedavi şeklinin belirlenmesinde yanıltıcı olabilir.
Semen analizinde şu parametreler değerlendirilir.
- Semen volümü,
- Sperm konsantrasyonu,
- Sperm motilitesi (hareketliliği)
- Sperm morfolojisi değerlendirilir.
Sperm özellikleri ve sayısı farklı zamanlarda değişiklik gösterebilir. Semen parametrelerini etkileyen birçok faktör vardır. Geçirilen hastalıklar, kullanılan ilaçlar, kimyasal ve çevresel faktörler sperm özelliklerini etkilemektedir. Bu nedenle hastanın vereceği bilgi doğrultusunda gerekirse 3–4 hafta ara ile en az iki sperm örneğinin değerlendirilmesi ve bu örneklerin ortalamasına göre karar verilmesi merkezimizde benimsenmiş olan yöntemdir. Semen örneği verirken ejakülatın sperm verilecek kabın dışına akmamasına dikkat edilmelidir. Verilen meni örneğinin ilk kısmı daha fazla sperm hücresi içerdiğinden bu çok önemlidir. Eğer örneğin ilk kısmı sperm verme esnasında dışarıya akar veya kaybedilir ise bu durum laboratuvar görevlilerine mutlaka iletilmeli, mümkünse örnek verme işlemi tekrarlanmalıdır.
Sperm analizi için sperm vermede güçlük yaşayan hastalar olabilir. Böyle bir durumda vaka sperm verme güçlüğünün nedenleri ve çözümü için mutlaka üroloji uzmanı tarafından değerlendirilmeldir. Çoğunlukla üroloji uzmanının vereceği bir ilaçla problem giderilmektedir. Verilen ilaca rağmen sperm verme güçlüğü devam ederse gerekirse TESA (testiküler sperm aspirasyonu) işlemine geçilerek lokal anestezi ile testislerden sperm alınması mümkündür.
Sperm sayısının çok yetersiz bulunduğu vakalarda daha fazla sperm elde etmek için bazen birden fazla numune alınması gerekebilir. İlk örnekte taşıyıcı kanallarındaki (vaz deferensler) spermler alınmaktadır. İkinci örnekte ise epididimal kanallardaki daha az beklemiş spermin elde edilmesi mümkündür. Daha yüksek oranda hızlı hareketli sperm elde edilmesi ihtimali ile ikinci veya nadiren üçüncü örneğe ihtiyaç duyulmaktadır. Bu uygulama sperm sayısı ve hareketliliği çok kısıtlı olan erkeklerde yapılmaktadır.
Azospermi, menide sperm hücresi izlenmemesi durumu olup genel toplumun %1’ini, erkek kısırlığı olgularının ise %10-15’ini oluşturmaktadır.
1-Azospermi sperm kanallarının doğuştan yokluğu veya enfeksiyon, cerrahi nedenler ya da yaralanmalara bağlı sonradan tıkanmasına bağlı tıkayıcı tipte azoospermi (obstrüktif azospermi) (detaylı bilgi için tıklayınız)
2-Testiste sperm üretiminin yokluğuna bağlı tıkayıcı olmayan azospermi (NOA) olmak üzere iki türlüdür.
Olguların %60-70’i NOA, geri kalan %30-40’ı tıkayıcı azospermidir. Bu iki neden hastanın muayenesi ve hormon incelemeleri sonucunda tespit edilebilir. Azospermi olgularında eşlik eden kromozomal bozukluk görülme ihtimali artar. Bu nedenle hastaya mutlaka genetik testlerin yapılması önerilir. Ayrıca son yıllarda erkek infertilitesi (kısırlığı) ile ilgili gen bozukluklarının saptanması ile özellikle ailevi erkek infertilitesi olan hastalara genetik inceleme ve exom dizileme, genom dizileme testlerinin yapılması çok önem kazanmıştır.
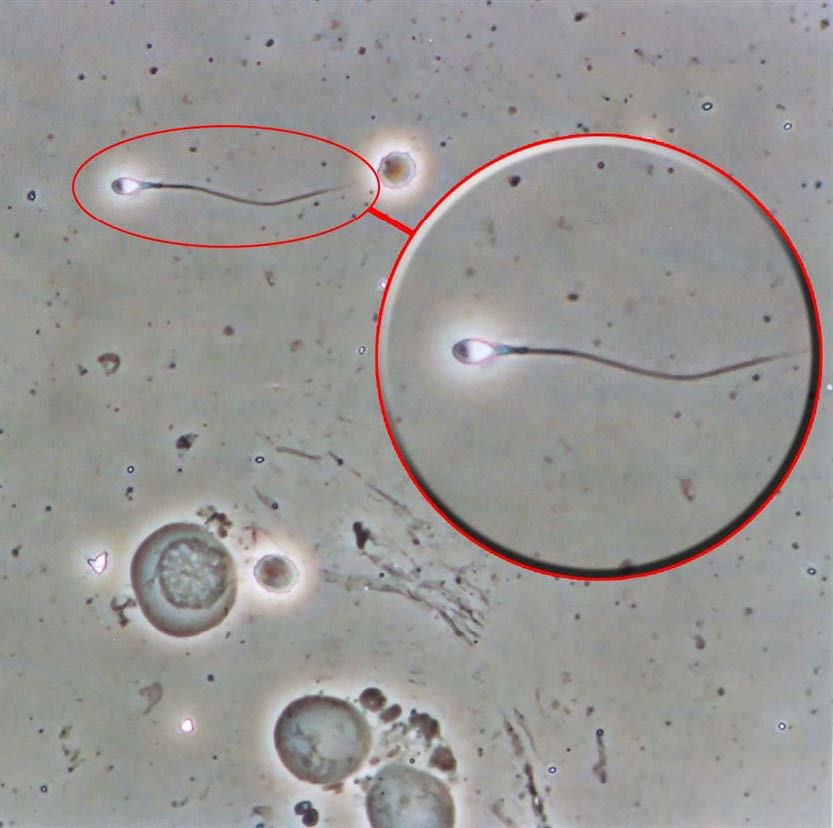
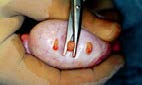
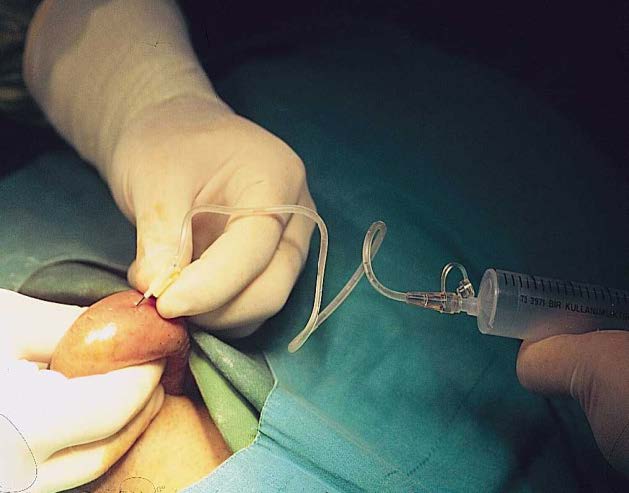
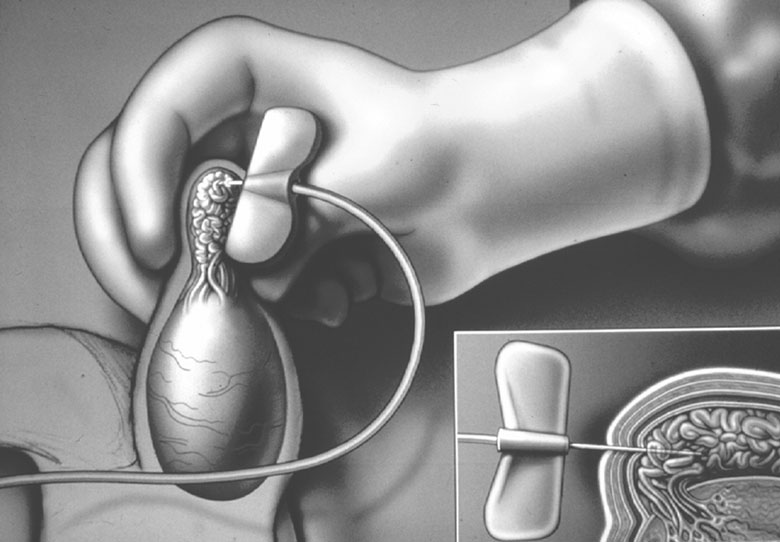
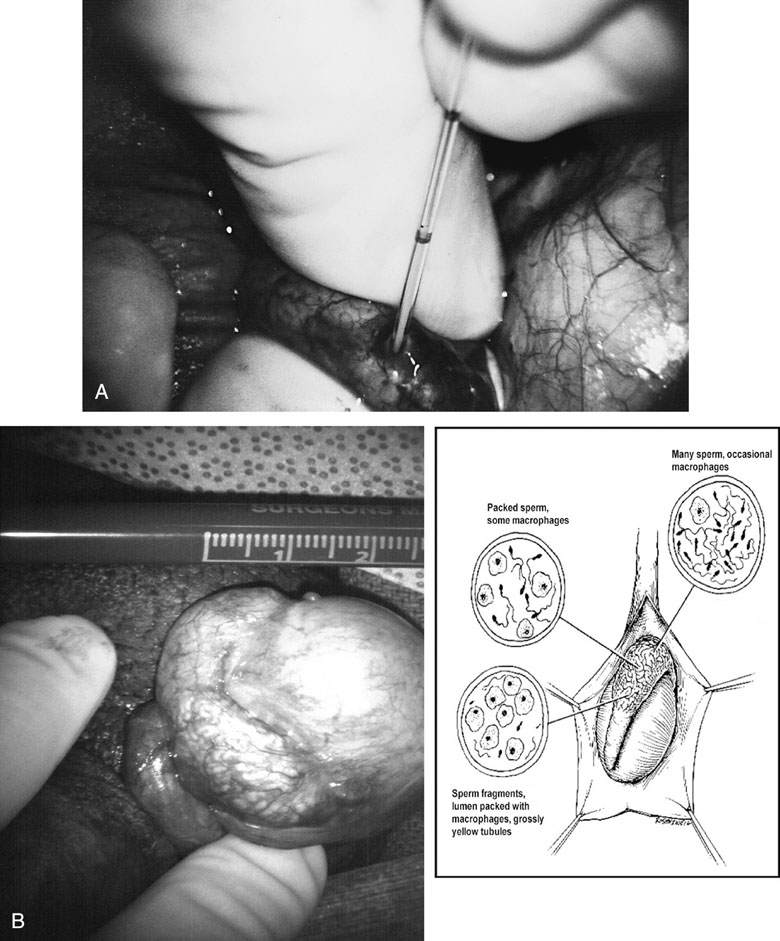
Erkek üreme sisteminde sperm üretimi hormonal kontrol altında sağlanmaktadır. Beynin alt bölümünde yer alan hipofiz bezinden salınan LH ve FSH hormonları (gonadotropinler) testiste sırasıyla testosteron sentezi ve sperm üretimini kontrol ederler.
Hormonal bozukluklar infertil erkeklerin %3-5’inde etken olmaktadır. Temel olarak gonadotropin salınımı ve dolayısı ile testosteron sentezinin etkilenmesi sonucu sperm üretiminde bozukluk gelişmektedir. Normal semen analizi sonuçları olan bir vakada hormonal bir problem olma ihtimali çok nadirdir. Hormonal değerlendirme aşağıdaki durumlarda yapılmalıdır.
1-Sperm konsantrasyonu<10 milyon/ml ise
2-Cinsel fonksiyon bozukluğu öyküsü varsa
3-Endokrinolojik problemi düşündüren klinik bulgular varsa (memelerde büyüme, erkek tipi tüylenme olmaması..)
Testosteron seviyesi FSH, LH, inhibin B düzeylerine bakılmalı ve sonuçlara göre tedavinin yönü belirlenmelidir.
Hipogonadotropik hipogonadizm nedir?
“Hipogonadotropik hipogonadizm” erkek infertilitesinde hormonal tedavinin en iyi sonuç verdiği durumu oluşturmaktadır. Klinik olarak cinsiyet karakterlerinin gelişmediği veya zayıf geliştiği, seyrek vücut ve yüz kılları, ince/tiz ses tonu; küçük penis ve testis yapısı olan bu erkeklerde semen analizinde azoospermi saptanır. Ayrıca, beraberinde ejakülat sıvısı (meni) miktarı da düşüktür (olması gereken en az 1,5 cc’nin altında)
Hipogonadizm tanısı nasıl konulur?
Detaylı bir fizik muayenenin ardından bu hastalarda sabah saat 08.00-10.00 saatleri arasında alınan kanda serum hormon düzeyleri (FSH, LH, Total Testosteron) ölçülmelidir. Gerekli durumlarda hipogonadotropik hipogonadizm nedenini ortaya koymak için ilave hormonal, radyolojik ve genetik incelemeler de yapılabilir.
Hipogonadizm tedavisi nasıl yapılır?
Değerlendirme sonrası tedavide ilk yapılması gereken testis içindeki testosteron düzeyinin artırılmasıdır. Bu amaçla sentetik LH ilaçları (hCG ampul) kullanılır. Haftada 2-3 defa enjeksiyon ile başlanan tedavi 3-6 ay süre ile devam etmelidir. Bu süre içinde periyodik olarak serum hormon düzeyleri kontrol edilmeli ve serum testosteron düzeyinin normal seviyede en az 3 ay süre sabit kalması sağlanmalıdır. İstenilen serum testosteron düzeyi elde edildikten sonra tedaviye sperm üretimini sağlamak amacı ile FSH ilaçları (hMG ampul) ilave edilir. Bu tedavi de hCG ile birlikte olarak haftada 2-3 defa tekrarlanır. hCG ve hMG tedavisini alan hastalarda 3 ay ara ile serum hormon düzeyleri ve semen analizi kontrolü yapılmalıdır. Tedavinin 9-12. aylarında hastalarda sperm üretimi elde edilebilmekte ve menide sperm saptanabilmekte ve yardımcı üreme yöntemleri başarı ile uygulanabilmektedir.
Hipogonadizm tedavisinde testosteron kullanımı nasıl olmalıdır?
Hipogonadotropik hipogonadizmli hastalarda tedavide yapılan önemli bir hata serum testosteron düzeyini artırmak için dışarıdan testosteron kullanılmasıdır. Dışarıdan verilen testosteron desteği klinik olarak testosteron eksikliğine bağlı iyilik hissinde bozulma, cinsel performans bozukluğu, cinsel isteksizlik gibi bulguları düzeltse bile testis içine etki etmedikleri için sperm üretimini sağlayamazlar. Aksine uzun süre dışarıdan testosteron kullanımı sperm üreten hücrelerin etkisini de baskılayabilir. Bu nedenle üreme çağındaki hipogonadotropik hipogonadizmli hastalarda testosteron ilaçlarının kullanımı önerilmemektedir.
İlaç tedavisi her hastada yeterli olur mu?
Yeterli sperm üretimin elde edilemediği hastalarda periyodik semen analizleri ile sperm dondurulma işlemi (sperm freezing) yapılarak dondurulmuş spermler ile yardımcı üreme yöntemlerine başvurulabilir. Çok az hastada ise tedaviye rağmen azoospermi durumu devam edebilir. Bu olgularda ise Mikro TeSE ile sperm elde edilmesi önerilmektedir.
IMSI (Yüksek Mikroskobik Büyütmeyle Seçilmiş Sperm Mikroenjeksiyonu): Klasik ICSI yöntemiyle sperm seçimi 200-400 kat büyütmeyle yapılmaktadır. Ancak IMSI yöntemiyle gelişmiş mikroskop ve mercekler sayesinde 6000-8000 kat büyütmeyle spermlerde bulunan en küçük morfolojik bozukluklar bile ayırt edilebilmektedir. Özellikle son yıllarda yapılan çalışmalarda sperm başı içerisindeki genetik materyali içeren çekirdek kısmında bulunan vakuollerin sperm DNA yapısında hasar bulunabileceği konusunda ipucu vermektedir. Sperm DNA yapısındaki hasarlar döllenme başarısızlığı, embriyo gelişiminin durması, kötü ve/veya yavaş embriyo gelişimi gibi problemlere sebep olabilmekte ve dolayısıyla gebelik şansını olumsuz etkilemektedir. Bu yöntem ile kaliteli sperm seçilir ve seçilen bu spermlerle ICSI işlemi uygulanır. IMSI özellikle şiddetli morfoljik bozukluklara sahip ve hareketli sperm sayısı az olan vakalara önerilmektedir. Ayrıca tekrarlayan implantasyon başarısızlığında ve nedeni izah edilemeyen infertilite durumlarında spermin rolünü anlamaya ve uygun yapıdaki spermlerin seçilmesinde de önerilmektedir.
Mikrochip tekniği: Canlı, sağlıklı hücrelere fiziki zarar verebilecek teknikleri kullanmadan, morfolojik ve fizyolojik olarak daha iyi durumda ve DNA kırıklarının bulunma oranı çok daha az olan spermlerin diğer ölü, olgunlaşmamış ve düşük kaliteli sperm hücrelerinden ayıklanmasını sağlamak amacı ile tasarlanmıştır. Mikroenjeksiyon yapılmadan önce spermlerle sperm sıvısını ayırmak için sperm örneği santrifüj edilmektedir. Bu işlemin spermlere zarar verilebileceğini belirten bazı çalışmalar vardır. Mikrochip tekniğinde spermler santrifuj edilmeden bu çipin içinde bulunan ve genişliği yarım milimetreden küçük olan bir kanala enjekte edilmekte ve sağlıklı spermlerin çipte bulunan kanaldan çıkışa yüzerek, ölü ya da zarar görmüş spermlerden ayrılması sağlanmaktadır.
PICSI (Physiological intra cytoplasmic sperm injectıon): Yumurta hücresinin etrafı hyaluronik asit (hyaluranon) ile kaplıdır. Doğal döllenme sürecinde sadece olgun ve normal şekilli spermler hyaluranona bağlanarak yumurtayı dölleyabilirler. PICSI tekniğinde spermler iç yüzeyinde hyaluronik asit jeli içeren kültür kabına konulur. Bu kaptaki hyaluronik asite bağlanan normal şekilli spermler seçilerek mikroenjeksiyon işlemi için kullanılır.
Sperm Slow: PICSI den farkı ejakulatın PICSI kabı yerine hyaluronik asit içeren bir medyum içine konulmasıdır. Olgun spermler bu medyum içinde bulunan hyaluronik asite bağlanarak yavaşlar, olgunlaşmamış spermler ise harekete devam eder. Hareketi azalmış olgun spermler seçilerek mikroenjeksiyon işlemi için kullanılır.
HOST (Hiposmotik Şişme Testi): Yarı geçirgen sağlam hücre zarı hipoosmotik bir sıvının içine konulduğunda su çeker ve şişer. Sağlıklı spermler de hipoozmotik ortama konulduğunda kuyrukları şişer böylece canlı spermleri seçmek mümkün olur. Özellikle semende hareketli sperm bulunmadığı durumlarda uygulanmaktadır. HOS testi ile seçilen spermlerde DNA fragmantasyon ve kromozomal anomali oranının daha az olduğunu gösteren çalışmaların yanında, standart spermiogram sonuçlarından daha güvenilir olduğunu gösteren çalışmalar da vardır.
Sperm DNA Hasarı Neden Önemlidir?
Erkek kısırlığı ile sperm hücresinin (spermatozoa) genetik yapısı arasında yakın ilişki vardır. Normal sperm testlerinde sperm sayısı, hareketlilik oranı ve şekilsel durumu değerlendirilir. Ancak tüm bu değerler gerek normal yolla gebelik için gerekse yardımcı üreme teknikleri (YÜT) için yeterli olsa bile bazı durumlarda gebelik elde edilememekte veya başarısız yardımcı üreme tekniği ile karşılaşılmaktadır. Bu durumlarda özel değerlendirme yöntemleri ile sperm hücresinin DNA yapısının değerlendirilmesi gerekebilir. Sperm DNA yapısında bozukluk olması normal gebelik şansını önlediği gibi yardımcı üreme tekniklerinde döllenme şansını da düşürmekte, ayrıca oluşan embriyonun bir takım muhtemel risklere maruz kalmasına da neden olmaktadır.
Sperm DNA Hasarı ile Yardımcı Üreme Teknikleri Arası İlişki Nedir?
Yapılan çalışmalarda in vitro fertilizasyon (IVF) uygulanan çiftlerde döllenme olasılığı DNA hasarı varsa %60’lardan %30’lara kadar azaldığı gösterilmiştir. Aynı şekilde mikroenjeksiyon (ICSI) uygulamalarında da tekrarlayan başarısız denemeler izlenebilmektedir.
Bu nedenle semen analizi parametreleri uygun olsa bile sperm DNA hasarının saptanması ve tedavisine yönelik önlemler başarısız tüp bebek denemelerinde önem kazanmaktadır.
Sperm DNA Hasarı Neden Olur?
Pek çok nedene bağlı olarak DNA hasarı gelişebilir. Bunlar şu şekilde sıralanabilir: İdrar yolu enfeksiyonları, genital enfeksiyonlar, çevresel faktörler, iyonize radyasyon, testis torsiyonu (testis damarlarının kendi etrafında dönmesi), obstrüksiyonlar (tıkanıklık yapan nedenler), yüksek ısı, hipertroidi (Guatr), varikosel, obezite, diyabet, sigara, yaş.
Sperm DNA Hasarı Sonucu Nasıl Değerlendirilir?
Değerlendirme normal yolla alınan meni içindeki sperm hücrelerinde yapılır. Uygulanacak yönteme göre hazırlık yapıldıktan sonra değerlendirme yöntemi ile sperm hücresi sayımı yapılarak hasarlı sperm hücresi oranı hesaplanır. Değerlendirme sonrası normal, az hasarlı ve riskli grup olarak üç grupta değerlendirme yapılır:
- DNA hasarı %15’ten az ise yeterli sağlıklı spermatozoa vardır ve fertilizasyon olasılığı yüksektir
- DNA hasarı %15-30 arasında ise kabul edilebilir DNA hasarı vardır; buna rağmen fertilizasyon olasılığı vardır
- DNA hasarı %30’dan fazla ise ileri derecede DNA hasarı vardır ve fertilizasyon şansı düşüktür
Sperm DNA Hasarı Yüksek ise Ne Yapılmalıdır?
Sperm DNA hasarı yüksek olarak değerlendirilen olgularda öncelikle altta yatan düzeltilebilir bir neden varsa bunun saptanması ve tedavi edilmesi yoluna gidilmelidir. Sperm DNA hasarına yol açan sosyal yaşam şartlarının düzenlenmesi, kilo verilmesi, sigara vb. alışkanlıkların bırakılması; ek hastalıkların tedavisi (enfeksiyon, varikosel varsa ve endikasyonu gerekli ise cerrahi olarak tedavisi) gibi yaklaşımlar önerilebilir. Yardımcı üreme teknikleri uygulanırken IVF yöntemi yerine ICSI veya IMSI gibi yöntemlerin kullanılması bir başka yaklaşımdır. Diğer taraftan bu hastalarda spermin epididim adı verilen sperm kanalında beklemesinin DNA hasarını artırıcı etkisinden kaçınmak ve beklemiş spermi yardımcı üreme tekniğinde kullanmak yerine testisten sperm eldesi ile henüz oksidatif hasara uğramamış ve DNA hasarı gelişmemiş sperm hücresinin kullanılması önerilmektedir. Yapılan çalışmalar testis içinden elde edilen spermlerde DNA hasarının %4 iken, testisi henüz terk ederek epididimin ilk bölümü olan baş bölgesine gelmiş spermlerde %8’e; epididim orta bölgesine ulaşmış spermlerde ise %12’ye kadar ulaşabildiğini göstermektedir. Bu nedenle bu hastalarda TESA (testiküler sperm aspirasyonu) adı verilen yöntemle lokal anestezi altında ince bir iğne ile girilerek testisten rahatlıkla sperm elde edilebilir ve yardımcı üreme yöntemlerinde kullanılabilir.
Genel olarak sperm DNA hasarı şu hasta gruplarına önerilmektedir
1- Sebebi izah edilemeyen infertilite olgularında
2- Tekrarlayan gebelik kayıpları olan olgularda
3- IUI veya IVF uygulanacak çiftlerde ICSI kararı vermede
4- Başarısız yardımcı üreme yöntemi denemesi olan olgularda yeni uygulamada ejakülat veya testis spermi kullanımı için karar vermede
5- Varikoselli olgularda
Klinik olarak varikoseli olan ancak semen analizi normal olan olgular
Klinik olarak Evre-I varikoseli olan, ancak semen analizi anormal olan olgular
Azospermi teşhisi konulmuş yani menisinde sperm bulunmayan hastalarda mikroenjeksiyon işlemi için gerekli olan sperm testisten (erkek yumurtalığı) operasyon mikroskobu altında yapılan ameliyat ile elde edilmeye çalışılır. Bu işlem ile testisten sperm elde etme olasılığı %40-60 arasındadır. Dolayısı ile vakaların geri kalanında sperm elde edilememekte ve mikroenjeksiyon işlemi yapılamamaktadır. Bu durumda örnekte spermin öncül hücreleri (round veya elongated spermatid) araştırılarak bu hücrelerin varlığı durumunda mikroenjeksiyon için kullanılabilir.
Erkek üreme organı testis içinde sperm hücreleri çeşitlilik göstermektedir. Testiste sperm kanallarında ana sperm hücresinden olgun sperm hücresine ulaşana kadar farklı gelişim aşamalarında öncül sperm hücreleri vardır. Bir ana hücreden olgun sperm hücresine ulaşana kadar geçen süre 64-72 gün arasında değişmektedir. Farklı gelişim evrelerindeki bu hücrelerin hepsi sperm kanalları içinde değişik bölmelerde bulunmaktadır. Testis dokusunda olgun sperm bulunmayan vakaların %20 kadarında yuvarlak (round) spermatid veya kuyruk oluşumu henüz başlamış olan elongated spermatid hücreleri bulunmaktadır. Round veya elongated spermatidler ile mikroenjeksiyon yapılması işlemine ROSİ tekniği adı verilmektedir. Bu hücrelerin mikroskop altında tanınmasında en önemli özellik gelişmiş sperm hücrelerin baş kısmı etrafında bulunan ve akrozom adı verilen bölgenin küçük bir alanda izlendiği akrozom vezikülünün görülmesidir. Bir diğer önemli tanıtıcı özellik ise bu hücrelerin çekirdek yapısı ile etrafındaki sitoplazmanın birbirinden kolay ayrılabilir olmasıdır. Bu özelliklere sahip round spermatidler yardımcı üreme yönteminde kullanılmak üzere değerlendirilebilir.
Round veya elonge spermatid uygulamasına karar verilmesi durumunda round spermatidler yumurta hücresini uyararak döllemeyi sağlayamayabileceği için yumurta hücresinin piezo elektriksel akım ile uyarılması gerekir. Ardından mikroenjeksiyon pipeti yardımı ile yuvarlak sperm hücresi çekirdek ve sitoplazması ayrıştırılarak mikroenjeksiyon mikroskobu altından yumurta içine yerleştirilir.
ROSİ işleminin başarı oranı nedir?
Bu konudaki çalışmalar mikroenjeksiyonun ilk tanımlandığı 1990’lı yıllara kadar uzanmakta olup, o dönemde yapılan çalışmalarda çok düşük oranda gebelik elde edilmiştir. Ancak, son yıllarda yardımcı üreme tekniklerindeki gelişmelere paralel olarak görüntüleme ve genetik alandaki gelişmeler sonucunda ROSİ tekniği kullanımı tekrar gündeme gelmiş ve bugüne kadar yapılan 4.090 embriyo transferinde 168 canlı doğum bildirilmiştir (%4,1) (Tanaka A ve ark., Fertil Steril 2018;110:443-451). Ancak, bu uygulamanın halen “deneysel” bir uygulama olduğunu ve gebelik/canlı doğum oranlarının çok düşük olduğu bilinmelidir.
Uygulama sonrasında literatürde bugüne kadar elde edilen canlı doğumların 2 yılı aşkın takiplerinde genetik bozukluk, gelişimsel bozukluklar ve konjenital anomali oranları normal toplum ve diğer standart yardımcı üreme tekniklerinden farklı bulunmamıştır. Ancak bu konuda elde henüz çok az sayıda canlı doğum olgusu olduğunun bilinmesi önemlidir.
( detaylı bilgi için tıklayınız )
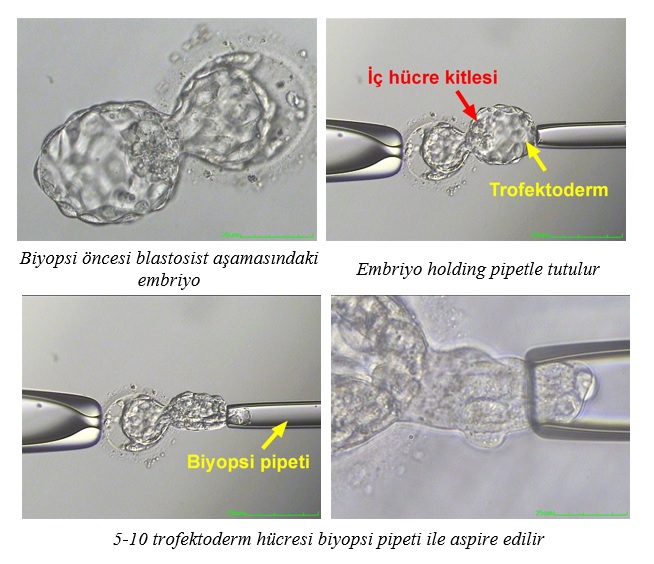
İVF yöntemi ile oluşturulan embriyolar anne rahmine yerleştirilmeden önce genetik açıdan incelenebilir. Böylece sağlıklı embriyonun seçimi gerçekleştirilir. PGT işleminde kromozomal bozuklukların belirlenmesi, genetik hastalıkların tanımlanması ya da HLA uyumlu embriyonun seçimi amacıyla embriyo gelişiminin 5. veya 6. günlerinde uygulanan biyopsi işlemi ile alınan hücreler genetik laboratuarında uygun teknik ile analiz edilirler. Laboratuvarda uygun kültür ortamında 5. günde blastosist aşamasına gelen embriyolara PGT amacıyla biyopsi işlemi uygulanmaktadır. Blastosist aşamasındaki embriyonun trofoektoderm hücrelerinden plasenta, iç hücre kitlesinden ise fetüs (bebek) gelişmektedir. Blastosist aşamasında embriyonun toplam hücre sayısı yaklaşık 60-125’dir. Blastosist biyopsisinde yalnızca trofektoderm hücrelerinden 5–10 hücre alınarak, iç hücre kitlesine dokunulmaz. Embriyo gelişiminin 3. gününde embriyonun dış zarına (zona pellucida) lazer ışınları gönderilerek küçük bir açıklık oluşturulur. 5. veya 6. günde açılan açıklıktan mikro düzeyde ince cam biyopsi pipetiyle 5–10 trofektoderm hücresi blastosistten biyopsi yolu ile ayrıştırılır. Biyopsi ile alınan hücre sayısı yüksek olduğu için genetik incelemede tanı koyma başarısı artar.
Trofektoderm biyopsisi embriyoya zarar verir mi?
Günümüzde biyopsi işlemi için son derece gelişmiş teknikler uygulanmaktadır. Ayrıca biyopsi nedeniyle embriyonun dış katmanından birkaç hücre alınması embriyonun ileri gelişmesini etkilememektedir. Sonuçlar biyopsi işlemi sonrası embriyonun canlılığını devam ettirme oranının %’100'e yakın olduğunu göstermektedir. Trofektoderm biyopsi işleminin embriyoda anormalliklere neden olabildiği konusunda herhangi bir kanıt yoktur. Mevcut veriler, IVF ve PGT bebekleri arasında konjenital doğum kusurları açısından anlamlı bir fark olmadığını göstermektedir.
Genetik tanı amacıyla yapılan PGT işlemi embriyoda hangi dönemde biyopsi yapıldığına göre zararlı veya zararsız olabilir. Eğer PGT işlemi embriyo gelişiminin 3. gününde yapılırsa henüz bölünme dönemindeki bir embriyo bu işlemden zarar görebilir ve bu embriyoların tutunma şansı %30 oranında azalabilir. Bu nedenle son yıllarda embriyo biyopsisi gelişimin 5. gününde yani blastosist döneminde yapılmaktadır. Böylece farklılaşmış bir embriyoda bebeği oluşturacak hücrelere hiç zarar vermeden trofektoderm hücreleri örneklenir. Bu dönemde biyopsi yapmanın bir diğer avantajı ise çok sayıda hücre örneği alınarak tanıda yanılma payının azaltılmasıdır.
Tüp bebek programına alınan her çiftte embriyoların genetik olarak incelenmesine gerek duyulmamakta, buna karşın belirli özelliklere ve risklere sahip olan çiftlerde bu inceleme önerilmektedir. Bu özellikler şu şekilde sıralanabilir:
1) 38 yaş ve üzerindeki kadınlarda kromozomal anomalileri (anöploidiler) ekarte etmek amacıyla,
2) Anomalili fetüs öyküsü olan çiftlerde kromozomal bozukluktan şüphelenildiğinde,
3) Anne veya baba adayı kromozomal bozukluk taşıyıcısı (translokasyon, inversiyon, delesyon) olduğu gibi durumlarda yapılmaktadır.
4) Tekrarlayan gebelik kayıpları olan ve nedeni ortaya konulamadığı vakalarda
5) Tek gen hastalıklarında (Kistik Fibrozis, Talasemi, Fanconi anemisi, Hungtington hastalığı..)
6) İVF tedavisi ile elde edilen tüm embriyolar sağlıklı olmayabilir. Çiftler bu embriyolardan sağlıklı olanı seçip transfer edilmesini yani embriyo seçim tekniği olarak PGT yapılmasını tercih edebilirler, böylece daha kısa sürede canlı doğuma ulaşıp, sağlıksız embriyoların transfer edilmesine bağlı düşük ve kürtaj yaşamamış olurlar.
PGT hangi hasta grubunda başarılıdır?
PGT, 38 yaş ve üzeri normal ya da yüksek yumurtalık rezervine sahip hastalarda yüksek başarı oranı ile sonuçlanmaktadır. Yaş faktörü (43 ve üzeri) bulunan veya taranacak embriyo sayısı çok kısıtlı olan vakalarda genetik tarama sonrasında embriyoların tamamında kromozomal anormallik tespit edilebilir. Bu durumda transfere uygun embriyo olmayacaktır.
Düşük yumurtalık rezervi olan vakalarda PGT faydalı mı?
Bu vakalarda, embriyo gelişiminin 5.-6. gününde iyi kalitede ve az blastosist gelişmiş ise olguların yaşını ve daha önceki tedavi sonuçlarını değerlendiriyoruz. 38 yaş ve üzeri olgular veya daha önce tekrarlayan tüp bebek başarısızlığı olan bu olgularda embriyo sayısı az olsa da PGT öneriyoruz. Düşük rezervli olgularda kromozomal açıdan normal (öploid) bulunan embriyo transferi ile yüksek başarı elde edilmektedir. Ancak, bu olgulardaki asıl sorun taranacak embriyo sayısının az olması nedeni ile normal embriyo bulma şansının düşük olduğu bilgisi çiftlerle paylaşılarak karar kendilerine bırakılmaktadır.
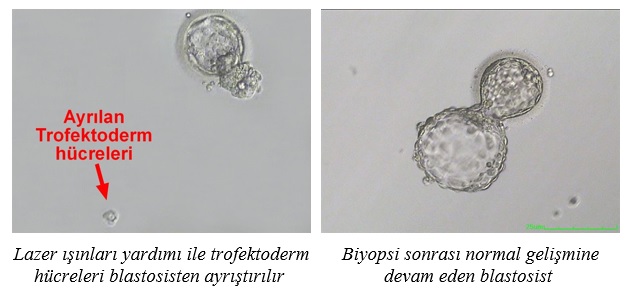
Günümüzde Preimplantasyon Genetik Tanı (PGT) embriyoda sayısal ve yapısal kromozomal anomalileri (anöploidi) test etmek için kullanılmaktadır. Gebeliğin erken dönemlerinde yaşanan düşüklerin büyük çoğunluğu sayısal kromozom anormallikler ile ilişkilidir, bu nedenle anöploid gebeliklerin PGT tekniği kullanılarak en aza indirgenmesi amaçlanmaktadır. PGT yönteminde beşinci güne kadar kültüre edilmiş embriyolara (blastosistlere) biyopsi yapılarak genetik analiz ile kromozom sayısı ve yapısı incelenir. Bu inceleme sonucunda normal bulunan embriyonun transferine onay verilir. PGT’nin amacı kromozomal açıdan normal (öploid) yani sağlıklı embriyoların transferini sağlayarak kromozomal bozukluklardan kaynaklanan erken dönem gebelik kayıplarının önlenmesi ve embriyoların tutunma (implantasyon) oranlarının arttırılması ve sağlıklı bir bebeğe ulaşma sürecinin kısaltılmasıdır.
Yeni nesil dizileme (Next Generation Sequencing; NGS) tekniğinde DNA amplifikasyonu sonrası her örnekten 50ng DNA enzimatik olarak milyonlarca parçaya ayrıştırılır. Çeşitli basamaklar sonrasında bu DNA parçalarının dizileri okunur ve her bir embriyoya ait toplam okuma sayısı belirlenir. Böylece ilgili embriyolara ait okuma sayıları özel bir algoritma ile değerlendirildiğinde sayısal kromozom incelemesi tamamlanmış olur. (Detaylı bilgi için tıklayınız.)
Günümüzde çiftlerin yaklaşık %15 inde azalmış fertilite saptanmaktadır. Bu olguların büyük bir kısmında neden erkek infertilitesidir. Erkek infertilitesinde özellikle sperm bulunmayan kişilerde sebep Y kromozomu mikrodelesyonlarına bağlı sperm üretiminin azalması veya kistik fibrozis transmembran regülatör (CFTR) gen mutasyonlarına bağlı oluşan konjenital vaz deferens yokluğu ile karakterize obstrüktif azospermidir. Bunların yanısıra cinsiyet kromozomlarındaki sayısal anomaliler ve yapısal kromozom bozuklukları da spermatogenezde yani sperm üretiminde problemlere neden olmaktadır. Ayrıca hipogonadotropik hipogonadizme neden olan KAL (X e bağlı kalıtılan Kallman sendromu), DAX1 (X e bağlı kalıtılan Konjenital Adrenal Hipoplazisi), GNRHR (GnRH sekresyonunda bozukluk) ve PC1 (prohormon convertase 1) gen
mutasyonları ile androjen reseptör gen mutasyonları spermatogenezis yetmezliği ile birlikte gözlenebilir. Ayrıca tekrarlayan gebelik kayıpları veya ölü doğum öyküsü olan çiftlerde bazı genetik bozukluk taşıyıcılığı da gözlenebilir.
Kadın ve Erkek infertilitesine neden olabilecek genetik mutasyonlar var mıdır?
İnfertil çiftlerde kadın ve erkekte infertiliteye neden olabilecek bazı gen mutasyonları gösterilmiştir. Ancak bu testleri, doktorunuz mevcut klinik bulgular ve hikayenizi değerlendirip gerekli gördüğü takdirde size yapılmasını önerebilir.
Kadın İnfertilite Paneli: Yumurtalıkların oluşumu ve yumurta yapım aşamasında sorumlu olan tanımlanmış birçok gen bulunmaktadır. Bu genlerde gelişen mutasyonlar bu aşamaları etkileyerek özellikle erken yumurtalık rezerv azalmasına neden olabilir. Ayrıca bu mutasyonların bir kısmı, yumurtalıklardan daha az olgun yumurta elde edilmesi ve kötü yumurta kalitesine bağlı kötü kalite embriyo gelişimine neden olabilmektedir. Bu gen mutasyonlarına örnek BMP15, CYP21A2, FMR1, FSHR, LHB, LHCGR, TUBB8, ZP1 bölge mutasyonları verilebilir. Bu mutasyonların tanımlanması hastaya infertilite nedeninin kökenini açıklamak ve tüp bebek tedavilerinden alınabilecek sonuçlar açısından yol gösterici olmaktadır.
1) Genetik veya kalıtsal bir hastalık taşıyıcılığı bulunan çiftler
2) Daha önce genetik hastalığı olan çocuk veya çocuklara sahip çiftler
3) Yapısal olarak vücudunda anomaliler saptanan kişiler
4) Mental retardasyonlu (zeka geriliği) çocuk öyküsü
5) Cinsiyet gelişimi anomalileri
6) Gelişme geriliği ve boy kısalığı
7) Yakın akrabalarında genetik bir hastalık öyküsü olan çiftler
8) Tekrarlayan düşükleri ve ölü doğumları olan çiftler
9) 37 yaş üzerindeki kadınlar
10) Bir çok kez yardımcı üreme teknikleri uygulanmasına rağmen gebelik elde edilemeyen çiftler
Bu çiftlerde, öncelikle bir genetik uzmanı tarafından ayrıntılı aile öyküsü alınmalı ve aile ağacı çıkartılmalıdır. Ailede düşünülen hastalık için ve varsa önceki gebelikler için ayrıntılı bilgilerin alınması gereklidir. Hasta çocuklar ve aile bireyleri muayene edilmeli ve gerekli testler istenmelidir. Tüm bu işlemlerden sonra hastalığın tanısı konmuş veya genetik neden saptanmış ise çiftlere saptanan problemler ile ilgili ayrıntılı bilgi verilir. Genetik hastalığın neden olabileceği problemler, sonuçları, yeni gebeliklerdeki riskler, gebelik öncesi ve sonrasında yapılması gerekenler konusunda aile aydınlatılır. Çiftlerin bir kısmında preimplantasyon genetik tanı önerilebileceği gibi bazı hastalarda da prenatal dönemde genetik tanı uygulanması önerilir.
Preimplantasyon Genetik Tanı yöntemi bu amaçla uygulanmaktadır. Bu yöntemle kalıtsal hastalıklar yönünden riskli ailelerde tüp bebek işlemi uygulanarak elde edilen embriyolar incelenip hastalık taşımadığı saptanan sağlıklı embriyolar transfer edilmektedir. Bu hem tek gen hastalıkları dediğimiz beta talasemi, kistik fibröz gibi hastalıklar için bilinen risk faktörleri için geçerli olduğu gibi bir de açıklanamayan tekrarlayan düşükler veya tekrarlayan implantasyon başarısızlığı gibi durumlarda kromozomal anormalliklerin irdelenmesi ile gerçekleştirilebilmektedir. Bu amaçla birimimizde NGS yöntemi kullanılarak tüm kromozomlar riskli olan ailelerin embriyolarında taranabilmektedir. Bu amaca yönelik olarak 5. gün trofektoderm biyopsileri inceleme amacına yönelik olarak aktif olarak kullanılabilmektedir.
Gebelik oluştuktan sonra genetik problemler tanımlanabilir mi?
Gebelik oluştuktan sonra, 11-14. haftada fetusun eşinden (plasenta) biyopsi yapılarak (CVS) veya 14- 20 haftada bebeğin içinde bulunduğu sıvıdan örnek alınarak (amniyosentez) veya 18-22 gebelik haftalarında (bazen daha geç) ultrason kontrolü altında özel bir iğne ile karın duvarından girilerek göbek kordonundan (kordosentez) bebeğe ait kan alınarak bebeğin kromozom analizi yapılabilir. Riskli hastalarda direkt bu işlemler önerilmekle beraber, belirgin kromozom anomali riski olmayanlarda öncelikle birtakım tarama testleri yapılması daha doğru bir yaklaşım olacaktır. 11-14. haftada ense cilt kalınlığı bakılıp ikili test tarama testi istenebilir. NIPT (non invaziv prenatal test) ile anne kanında bebeğe ait hücrelerin incelenmesi esasına dayanan daha duyarlı testler yapılarak bebeğin kromozom yapısı hakkında bilgi edinilebilir. Ayrıca detaylı ultrasonografi ile bebekte majör bir anomali var mı büyük oranda tespit edilebilir. Bu tarama testleri sonucunda herhangi bir risk belirlendiğinde daha ileri işlem olan CVS, amniyosentez veya kordosentez yapılabilir.
Tüm Ekzom Dizileme (Whole Exome Sequencing, WES):
Vücudumuzun ve hücrelerimizin canlılığını sağlayan tüm faaliyetler DNA’mız üzerindeki genler tarafından düzenlenmektedir. Bu genlerin aktif olan bölgelerine ekzon ismi verilmektedir. DNA’mızdaki tüm genlerdeki ekzonların bütününe ise ekzom adı verilir. Tüm Ekzom Dizileme aynı anda 20.000’nin üzerindeki genin tüm ekzonları analiz eder ve kalıtsal hastalıkların tanısının konulmasında önemli rol oynar.
Kalıtsal hastalıklar özellikle ülkemiz gibi akraba evliliği oranının yüksek olduğu ülkelerde daha sıklıkla ortaya çıkmaktadır. Örneğin birinci derece kuzenler arasında yapılan akraba evliliklerinde kalıtsal nadir bir genetik hastalık için taşıyıcılık riski %25’lere kadar yükselmektedir. Kalıtsal hastalıklara neden olan mutasyonların çok büyük bir oranı yaklaşık %85’i ekzonlarda gerçekleşmekte olup WES testi ile tespit edilebilmektedir.
Kimlere yapılır?
1) Kalıtsal hastalıklı çocuğu olan ailelerde bu hastalığa neden olan genetik mutasyonun tespit edilmesi amacı ile
2) Kesin tanısı konulamamış kalıtsal hastalıklarda sorumlu genetik mutasyonun tanımlanması amacı ile
3) Kardiyomyopati, nöropati, cerebellar ataksi gibi birçok genetik faktöre bağlı oluşabilecek multifaktöriyel hastalıklarda genetik mutasyonların tespiti amacı ile.
Tüm Genom Dizileme (Whole Genome Sequencing, WGS): Tüm Genom Dizileme bir bireyin tüm genomunun ileri dizileme teknikleri ile belirlenmesidir. Tüm Ekzom Dizileme (WES)’ den farklı olarak genlerin intron bölgelerini ve mitokondride yer alan DNA’yı da analiz etmektedir.
Kimlere yapılır?
Tüm Ekzom Dizileme ile tanı konulamayan hastalara uygulanmaktadır.
PGT amaçlı biyopsi yapılırken trofektoderm hücrelerinden embriyonun iç hücre kütlesine zarar vermeden 5-8 hücre alınarak genetik laboratuvarına gönderilir. Mozaisizm, alınan biyopsi örneğinde farklı kromozom dizilimlerinin bulunmasıdır. Günümüzde yüksek çözünürlüğü olan Yeni Nesil Dizileme (Next Generation Sequencing, NGS) yöntemi ile embriyoda mozaisizm çok başarılı bir şekilde tanımlanabilmektedir. NGS yöntemi ile embriyolardaki mozaik monozomi, mozaik trizomi ve hatta delesyon (silinme) ve duplikasyon (iki kopya olarak tekrarlanması) gibi küçük bölge değişimlerini içeren segmental mozaisizmler tanımlanabilmektedir.
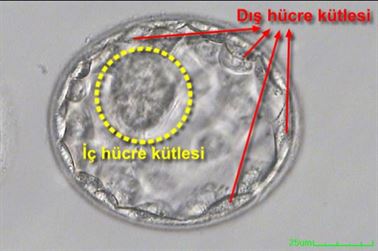 Blastosisti oluşturan hücre grupları
Blastosisti oluşturan hücre grupları 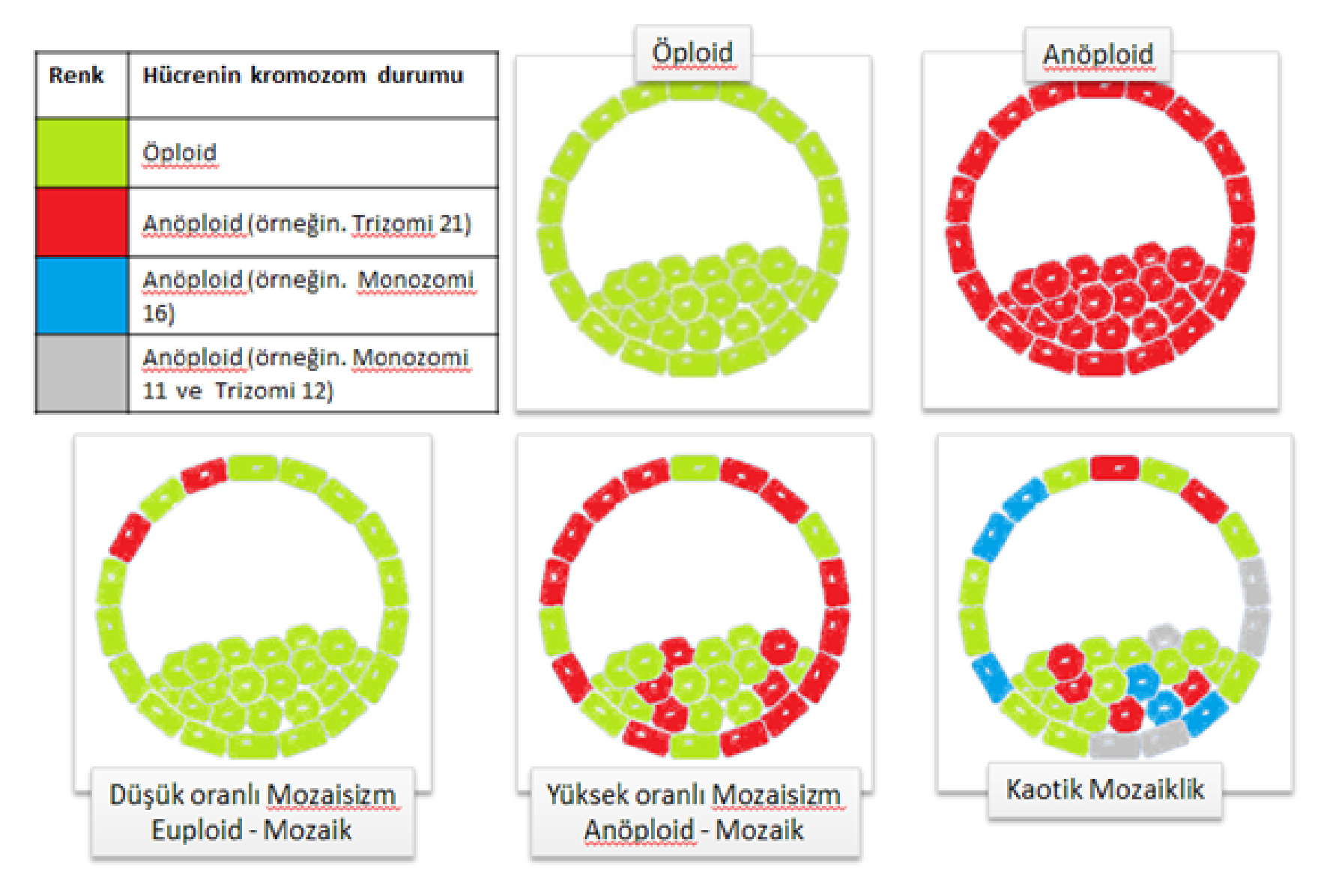 Mozaisizm tipleri ve öploid/anöploid embriyo tanımlaması
Mozaisizm tipleri ve öploid/anöploid embriyo tanımlaması
Uluslararası makaleler ve kendi verilerimiz dikkate alındığında merkezimizde %30 ve üzeri mozaiklik oranları raporlanmaktadir. Yüzde 30’un üzerinde mozaiklik tespit edilen embriyoların Preimplantasyon Genetik Tanı Cemiyeti (PGDIS) önerilerine uygun olanları transfer edilmektedir. Yüzde 50’nin üzerinde mozaiklik durumunda ise embriyonun normal olamayabileceği ve bu embriyoların tutunma kabiliyetlerinin daha düşük olduğu ve eğer gebelik oluşursa düşük ile karşılaşma riskinin daha yüksek olabileceği bildirilmiştir.
Mozaik embriyo transferi hangi durumlarda tercih edilir, önceliklendirme nasıl yapılır?
Mozaik embriyo transferiyle oluşan gebeliklerin takibi nasıl yapılır?
Literatürde mozaik embriyo transferi sonucu rapor edilen gebeliklerde bebeklerde anomali olmadığı bildirilmiştir. Merkezimizde ***Ocak 2021 sonuna kadar yapılan 162 mozaik embriyo transferi sonuçları incelendiğinde doğan bebeklerin sadece bir tanesinde bebekte %2 oranında çok düşük mozaiklik saptanmış, ancak takiplerde ve doğum sonrasında bebeğin sağlığının ve gelişiminin tamamen normal olduğu görülmüştür. Ancak doğan bebek sayısı henüz yeterli olmadığından mozaik embriyo transferi sonrası gebelik oluştuğunda takiplerin perinatalog tarafından yapılması ve tarama testleri, ileri düzey ultrasonografik incelemeler, non-invaziv prenatal test (NIPT) ve mozaiklik yönünden asıl tanımlayıcı olan amniyosentez işleminin yapılması önerilmektedir. Eğer amniosentez yapılmamış ise bebeklerden doğum sonrası kan örneği alınarak periferik karyotip incelemesi önerilmelidir.
Genellikle çiftler bir hastalık için taşıyıcı olduklarını hasta bir çocuk sahibi olana kadar bilemezler. Ülkemizde akraba evlilikleri sık görüldüğü için çiftlerin aynı hastalık için taşıyıcı olmaları ve buna bağlı hasta çocuk sahibi olma riski artar. Taşıyıcılık otozomal resesif (çekinik-genin iki kopyasında da mutasyon bulunması) veya cinsiyet kromozomlarından X’e bağlı kalıtım gösterebilir. Sağlıklı çiftlerin aynı otozomal resesif hastalık için taşıyıcı olmaları durumunda, hasta bir çocuğun dünyaya gelme ihtimali %25’dir. X’e bağlı kalıtım gösteren hastalıklar için ise kadınlar taşıyıcı durumundadır. Bu durumdaki bir annenin erkek çocuğu olduğunda %50 ihtimalle hasta, kız çocuğu olduğunda %50 ihtimalle taşıyıcı olacaktır.
Çiftler arasında bir hastalık için taşıyıcılık saptandığında tüp bebek ve embriyolara genetik analiz (PGT-M) yöntemi ile çocuk sahibi olması önerilir. Taşıyıcılık testi ile incelenen hastalıklar arasında; Kistik Fibrozis, Spinal Musküler Atrofi, Frajil X, Alfa ve Beta Talasemi, Orak hücre anemisi, Duchenne Musküler Distrofi, Glikoz 6 fosfat dehidrogenaz (G6PD) eksikliği, Cam Kemik hastalığı (Osteogenesis Imperfecta), Charcot Marie tooth (CMT) sendromu, Galaktozemi, Fenilketonüri, Gaucher Hastalığı, Tay-Sachs Hastalığı, Glikojen Depo Hastalıkları ve daha birçok önemli hastalık bulunmaktadır.
Günümüzde yapay zekâ kullanarak embriyo seçimi yapan çok farklı algoritmalar vardır. İlk çalışmalar embriyoların resimleri incelenerek yapılmıştır. Bununla birlikte literatürde en iyi sonuçlar, sürekli izleme sisteminden binlerce görüntünün değerlendirildiği embriyo gelişim videoları ile elde edilmektedir. Merkezimizde de sürekli izleme sisteminde oluşturulan videoların bir yapay zeka programı (CHLOE) ile değerlendirilerek ve skorlanması ile tutunma potansiyeli en yüksek olan embriyoların seçilebilmesi sağlanmaktadır. Embriyo seçiminde kullandığımız CHLOE sistemi döllenme aşamasından başlayarak tüm bölünme süreçlerini ve blastokist oluşumunu ve blastokist aşamalarını standart olarak değerlendirerek güvenilir sonuçlar elde edilmesini sağlamıştır. Yapılan çalışmalarda bu yöntemle seçilen embriyolarla başarı oranlarının klasik morfolojik değerlendirmeye göre daha başarılı olduğunu göstermiştir.
Yapay zekâ ile embriyo seçimi PGT-A (genetik test) için bir alternatif olabilir mi?
Yapay zekanın PGT-A'ya (Kromozom tarama testi) alternatif olması ile ilgili çalışmalar devam etmektedir. Ancak henüz embriyo gelişim dinamiklerinin ya da görüntülerinin değerlendirilerek kromozom testinin yerini alması tek başına mümkün değildir. Bunula birlikte yapay zekanın NGS sistemine entegre edilmesi ve bu testten elde edilen sonuçların embriyo gelişim görüntüleri ile yine yapay zeka yardımı ile beraber değerlendirilmesi, başarı oranlarını belirgin bir şekilde arttırmaktadır.
İnfertilite nedeniyle başvuran erkeğin değerlendirilmesi nasıl yapılır?
Erkeğin değerlendirilmesinde çiftler birlikte muayene odasına alınıp, erkek hastadan sonuca ulaşmada yardımcı olacak bilgiler (öykü) alınır ve üreme organlarına ait detaylı muayene sonrasında ayrıntılı bir semen analizi yapılmalıdır. Öykü ile hastanın sırasıyla çocukluk çağı, puberte dönemi (ergenlik çağı) ve yetişkinlik dönemi hastalıkları hakkında bilgi toplanır. Çift ile yapılan görüşme erkeğin muayenesi ve eski tetkiklerin gözden geçirilmesi sonrası tekrarlanması gereken veya yeni yapılması zorunlu testler istenilerek bitirilir.
Çocuk sahibi olmak isteyen erkeklere öneriler nelerdir?
Semen analizi için örnek verirken nelere dikkat edilmesi gerekir?
Mikro TESE ameliyatı birden fazla kez yapılabilir mi?
Daha önce mikro TESE ile sperm elde edilen bir erkete ikinci mikro TESE ile %85-90 olasılıkla tekrar sperm elde etmek mümkündür. Ancak, altta yatan nedene bağlı olarak ilk uygulamada sperm elde edilebilse dahi %10-15 olguda tekrarlı uygulamada sperm elde edilemeyebilir. İlk mikro TESE’nin olumsuz olduğu kişilerde ise ikinci bir mikro TESE işlemiyle sperm elde etme olasılığı genellikle %20-30 civarındadır.
Evet embriyo kalitesi embriyonun takip edildiği ortama göre artar ya da azalabilir bunun sonucunda tutunma başarısı ve gebelik oranları etkilenir. İnsan yaşamının çok erken evresindeki embriyolar oldukça hassas ve ortam koşullarına çok duyarlıdır.
Şişli Memorial IVF Ünitesi - Embriyoloji laboratuvarında, embriyolarımız inkübatör denilen çok özel ortamlarda saklanmaktadır. Bu inkübatörlerin gaz bileşimleri, embriyonun maruz kaldığı gazların miktarı, ortam ısısı ve Ph' ı gibi durumlar embriyo kalitesini ve canlılığını etkiler. Kliniğimiz laboratuvarlarında sürekli olarak embriyoların bulunduğu inkübatörler denetlenmektedir. Optimum koşullarda takip edilen embriyoların gelişimleri , hücre bölünmesi ve canlılığını devam ettirmesi sağlanarak en yüksek gebelik başarısı elde edilmektedir.